Ребенку не хватает грудного молока
Ребенку не хватает грудного молока — причины, что делать?Врач онлайн
Территория здоровья цта
ГлавнаяБиблиотекаВ помощь мамеВозможные «скрытые» причины недостаточной выработки молока у женщины
Наиболее часто причины недостатка молока заключаются в неадекватно редком прикладывании к груди, в докорме смесями, нарушении техники (неправильном прикладывании), и большинство мам это понимают. Но бывают и другие, «скрытые» причины, которые нужно иметь в виду.
-
Прием некоторых лекарств. Вот препараты, которые могут уменьшать выработку молока: антигистаминные и некоторые сосудосуживающие, некоторые препараты для снижения веса и уменьшения аппетита, большие дозы витамина В6, мочегонные и т. д. Есть и другие препараты, в том числе отпускаемы е без рецепта, которые, быть может и не нанесут прямого вреда малышу, однако могут сказаться на количестве молока.

- Прием гормональных противозачаточных средств. Вполне доказанный факт — противозачаточные препараты, содержащие синтетический эстроген, могут привести — и порой довольно быстро приводят — к уменьшению выработки молока. И хотя большинство женщин применяют препараты, содержащие один прогестерон — к этому также следует относиться с осторожностью. Не следует принимать никаких гормональных противозачаточных препаратов ранее 6 — 8 недели после родов.
 Этого времени будет вполне достаточно, чтобы организм приспособился вырабатывать достаточное количество молока и стал менее подвержен влиянию чужеродных гормонов. Также, до 6 — 8 недель печень ребенка еще недостаточно зрелая для того, чтобы хорошо расщеплять гормоны контрацептива. По прошествии этого времени, если женщина хочет принимать гормональный контрацептив — начать лучше с прогестерон-содержащих мини-пили. Такой препарат можно быстро отменить, если молока станет заметно меньше. Большинство специалистов по лактации не рекомендуют инъекции Депо-провера, поскольку его действие продолжается три месяца и этот эффект нельзя отменить по желанию. Эстроген-содержащих контрацептивов следует избегать по крайней мере до 6 месяцев и до того времени, когда ребенок уже будет хорошо переваривать твердую пищу.
Этого времени будет вполне достаточно, чтобы организм приспособился вырабатывать достаточное количество молока и стал менее подвержен влиянию чужеродных гормонов. Также, до 6 — 8 недель печень ребенка еще недостаточно зрелая для того, чтобы хорошо расщеплять гормоны контрацептива. По прошествии этого времени, если женщина хочет принимать гормональный контрацептив — начать лучше с прогестерон-содержащих мини-пили. Такой препарат можно быстро отменить, если молока станет заметно меньше. Большинство специалистов по лактации не рекомендуют инъекции Депо-провера, поскольку его действие продолжается три месяца и этот эффект нельзя отменить по желанию. Эстроген-содержащих контрацептивов следует избегать по крайней мере до 6 месяцев и до того времени, когда ребенок уже будет хорошо переваривать твердую пищу. - Пониженная функция щитовидной железы (гипотиреоз). У некоторых женщин это состояние впервые возникает в период беременности и лактации. Всегда полезно сдать анализ на гормоны щитовидной железы, если обычные приемы для увеличения выработки молока не помогают.
 К симптомам гипотиреоза также относятся выпадение волос, сухость кожи, зябкость, плохой аппетит, сильная утомляемость, депрессия, припухлость по передней поверхности шеи. Если в самом деле выявлен гипотиреоз — лекарство для усиления функции щитовидной железы совместимо с грудным вскармливанием.
К симптомам гипотиреоза также относятся выпадение волос, сухость кожи, зябкость, плохой аппетит, сильная утомляемость, депрессия, припухлость по передней поверхности шеи. Если в самом деле выявлен гипотиреоз — лекарство для усиления функции щитовидной железы совместимо с грудным вскармливанием. - Анемия. Как и в случае нарушенной функции щитовидной железы, если обычные приемы для увеличения выработки молока не помогают и не обнаруживается других причин — следует исключить анемию. У матерей, страдающих анемией, также повышен риск закупорки молочных протоков и воспалительных процессов в молочных железах.
- Курение. У тех матерей, которые выкуривают более 20 сигарет в день, молока обычно бывает меньше. Их дети также, как правило, прибавляют вес медленнее тех, чьи матери курят меньше или не курят вовсе.
- Быстрое снижение веса. В период грудного вскармливания не рекомендуется худеть более чем на 450 г в неделю или на 1800 г в месяц. Если вы будете худеть более интенсивно — молока может стать меньше, кроме того, это представляет некоторый риск для ребенка.
 Пусть у вас будет разумная физическая нагрузка, и потребляйте как минимум 1800 калорий в день, пока вы кормите грудью. Избегайте препаратов для похудения напитков и прочих модных увлечений.
Пусть у вас будет разумная физическая нагрузка, и потребляйте как минимум 1800 калорий в день, пока вы кормите грудью. Избегайте препаратов для похудения напитков и прочих модных увлечений. - Предшествовавшие гормональные нарушения. Те, у кого были проблемы с зачатием или вынашиванием ребенка, могут иметь проблемы и с количеством молока. Хотя — для многих матерей с нарушениями подобного рода это не так. При синдроме поликистоза яичников также может вырабатываться недостаточно молока.
-
Предшествовавшие операции на молочной железе или травмы молочной железы. Женщины, которые перенесли операции по наращиванию или резекции молочных желез имеют риск никогда не получить полноценной лактации. Это более вероятно в ситуациях. Когда протоки были пересечены и не восстановились или их проходимость не была восстановлена. Операции, при которых сосок был удален и затем перенесен на другое место, чреваты наиболее сильным повреждением протоков и нервов. Прежде, чем делать подобные операции, тщательно обсудите с доктором вопрос о сохранении в будущем возможности грудного вскармливания.
 Если доктор утверждает, что операция никоим образом не скажется на кормлении грудью — спросите совета у кого-нибудь еще. Потому что почти всегда это неправда! Действительно, многие женщины кормят детей после таких операций, хотя бы и не совсем полноценно. Однако, если женщина очень хочет кормить грудью своих будущих детей, ей не следует с легкостью решаться на подобные операции. Женщины, которые перенесли травму молочной железы (ожог, ушиб, лучевую терапию, имели врожденный дефект и т.д.) также по многим перечисленным выше причинам более подвержены проблемам с количеством молока. Большинство из них может кормить ребенка, пусть и не в полной мере.
Если доктор утверждает, что операция никоим образом не скажется на кормлении грудью — спросите совета у кого-нибудь еще. Потому что почти всегда это неправда! Действительно, многие женщины кормят детей после таких операций, хотя бы и не совсем полноценно. Однако, если женщина очень хочет кормить грудью своих будущих детей, ей не следует с легкостью решаться на подобные операции. Женщины, которые перенесли травму молочной железы (ожог, ушиб, лучевую терапию, имели врожденный дефект и т.д.) также по многим перечисленным выше причинам более подвержены проблемам с количеством молока. Большинство из них может кормить ребенка, пусть и не в полной мере. - Затруднения с отделением плаценты. Если плацента не отделилась самостоятельно и полностью или после родов более чем в течение 6 недель идут кровянистые выделения — это возможная причина недостаточной выработки молока. Сильное послеродовое кровотечение также может послужить причиной малого количества молока.
- Недоразвитие молочной железы.
 Очень редко встречаются случаи, когда молочные железы просто не могут выделять достаточное для ребенка количество молока. Говоря попросту, молочные протоки и железистая ткань недостаточно развиты для того, чтобы работать как надо. Такие женщины отмечают, что их груди не поменяли во время беременности ни формы, ни размера. Также одна железа может по размеру и форме значительно отличаться от другой. Мамы не чувствуют «прихода молока» в раннем послеродовом периоде и никогда не ощущают, что грудь наливается или твердеет. Тем не менее и этих женщин стоит поддерживать в их стремлении кормить. Пусть им понадобится докорм смесью, чтобы питание ребенка было достаточным — все же то молоко, которое малыш получит из материнской груди, бесценно.
Очень редко встречаются случаи, когда молочные железы просто не могут выделять достаточное для ребенка количество молока. Говоря попросту, молочные протоки и железистая ткань недостаточно развиты для того, чтобы работать как надо. Такие женщины отмечают, что их груди не поменяли во время беременности ни формы, ни размера. Также одна железа может по размеру и форме значительно отличаться от другой. Мамы не чувствуют «прихода молока» в раннем послеродовом периоде и никогда не ощущают, что грудь наливается или твердеет. Тем не менее и этих женщин стоит поддерживать в их стремлении кормить. Пусть им понадобится докорм смесью, чтобы питание ребенка было достаточным — все же то молоко, которое малыш получит из материнской груди, бесценно. - Злоупотребление соской. У всех детей есть потребность сосать, и именно она часто дает гарантию того, что малыш будет у груди достаточно часто для того, чтобы вырабатывалось нужное количество молока. Насколько возможно, избегайте давать ребенку соску.
 Помимо того, что сосание соски влияет на выработку молока, было показано, что это увеличивает риск возникновения отитов, молочницы, а также к преждевременному отказу от груди. Если все же пользуетесь соской — давайте ее после кормления или если видите, что ребенок уж очень любит ее сосать. Отказ от использования соски — эффективный способ увеличить количество молока, когда это необходимо.
Помимо того, что сосание соски влияет на выработку молока, было показано, что это увеличивает риск возникновения отитов, молочницы, а также к преждевременному отказу от груди. Если все же пользуетесь соской — давайте ее после кормления или если видите, что ребенок уж очень любит ее сосать. Отказ от использования соски — эффективный способ увеличить количество молока, когда это необходимо. - Ранний прикорм. Если ребенку дают что-либо кроме грудного молока ранее 6 месяцев — это может привести к тому, что у мамы станет меньше молока. Есть и другие отрицательные моменты. Твердая пища вытесняет мамино молоко из диеты ребенка. Как результат — он сосет реже, и соответственно меньше стимулирует молочные железы. Откажитесь от введения прикорма (в том числе каш) ранее 6 месяцев и кормите ребенка грудью ПРЕЖДЕ чем предложить твердую пищу. Делайте так, пока малышу не исполнится год. Таким образом он будет сосать часто и большая часть калорий будет поступать из вашего молока, как это и должно быть на первом году жизни.

- Когда ребенка приучают спать всю ночь. Часто детей пытаются «приучить» спать всю ночь слишком рано. От этого частенько у мамы становится меньше молока. Если ребенок сам спит всю ночь по собственному произволению, а у вас достаточно молока — тогда пусть спит. Но не поддавайтесь искушению приучить его спать, особенно если сомневаетесь, в достатке ли у вас молока. Ночные кормления самым благотворным образом сказываются на количестве молока.
- Неправильное прикладывание или нарушение акта сосания у ребенка. Обе эти проблемы плохо сказываются на количестве молока, поскольку грудь как следует не опорожняется. Этот недостаточный отток тело со временем расценивает как сигнал к уменьшению выработки молока. Если вы подозреваете у малыша такую проблему — вызовите квалифицированного специалиста по лактации.
 Следует заметить, что нужно проверить состояние здоровья ребенка у хорошего врача.
Следует заметить, что нужно проверить состояние здоровья ребенка у хорошего врача. - Когда ребенку ограничивают время сосания груди или не предлагают обе груди при каждом кормлении. Пусть ребенок полностью высосет одну грудь и дождитесь, пока он заснет и выпустит ее сам, либо пока, остановившись, он будет продолжать сосать и глотать. Всегда предлагайте ему обе груди в каждое кормление. Ребенок не всегда захочет сосать другую грудь, но ему всегда надо предложить. Всегда начинайте кормление с той груди, которую ребенок сосал последней (или сосал более кратковременно в последнее кормление) или которую не сосал вовсе. Такой способ кормления обеспечит обеим грудям одинаковую стимуляцию.
- Использование накладок. Накладка уменьшает стимуляцию соска и количество одномоментно высасываемого молока. Обе эти причины могут дурно влиять на выработку молока. Если нужны накладки — отдайте предпочтение силиконовым, которые обеспечивают лучшую стимуляцию соска, и используйте их под руководством опытного консультанта по лактации.

-
Ребенок путает сосок с соской от бутылочки. Бутылка требует иного типа сосания, нежели грудь, и ребенку легче сосать молоко из бутылочки. В результате это может привести к проблемам — либо потому что ребенок неправильно берет сосок, либо потому что ребенок предпочитает более быструю и легкую струю из бутылочки.
- Беременность. У большинства матерей к половине срока беременности количество молока уменьшается. Происходит это по причине изменения гормонального фона.
- Возвращение на работу, особенно ранее 6 – 8 недель после родов. Постарайтесь насколько возможно оттянуть время возвращения на работу, чтобы в организме успела установиться адекватная выработка молока. Если вы приступили к работе — организуйте регулярное сцеживание хорошим отсосом по часам кормления. Нерегулярное сцеживание и плохой молокоотсос могут привести к тому, что количество молока станет быстро убывать. Когда вы дома с ребенком — возьмите за правило кормить только грудью.
 Вечерами и в выходные — никаких бутылочек. Даже то, что вы даете грудь, чтобы ребенок успокоился (вместо соски), легко поможет вам сохранить молоко.
Вечерами и в выходные — никаких бутылочек. Даже то, что вы даете грудь, чтобы ребенок успокоился (вместо соски), легко поможет вам сохранить молоко. - Кормление по расписанию. Это мешает установиться тому количеству молока, которое требуется и может привести его уменьшению, причем преимущественно не сразу, а через несколько месяцев. Кормите вашего ребенка сразу, как только он проголодается.
- Сонливый ребенок. Некоторые дети в первые несколько недель после рождения очень подолгу спят, просят есть редко и сосут недолго. Пока ребенок не начнет регулярно просыпаться и просить есть сам, кормите его по крайней мере каждые 2 часа днем и каждые 4 часа ночью, чтобы установилась достаточная выработка молока.
Наконец, исследования показали, что неумеренное употребление кофе и алкоголя также снижает прилив молока. Замедленный прилив молока или его отсутствие напрямую не связаны с количеством молока, но могут влиять на него косвенно. Постарайтесь «урезать» кофе до 4 — 5 чашек в день, а алкоголь — в среднем до одного приема в день или меньше. Сильные переживания и усталость также препятствуют полноценному рефлекторному приливу молока.
Сильные переживания и усталость также препятствуют полноценному рефлекторному приливу молока.
Becky Flora
Источник: «Предметы первой необходимости для грудного вскармливания»
Перевод Вероники Масловой
В нашем Центре Вы можете проконсультироваться со специалистом по грудному вскармливанию.
Специальные предложения
Консультация любого специалиста — в подарок!Подарок от ЦТА при заключении контракта с акушеркой!Программа восстановления после родов в подарок!Месяц послеродового педиатрического наблюдения бесплатно!Акции апреля!Все предложения
Эмоции наших пациентов
Хочу выразить огромную благодарность Северин Анне за то, что она смогла подготовить меня, а точнее мою голову, мое сознание к родам! И хоть, мы рожали с Аней не вместе, я была без сопровождения,…
Обрядина Ульяна Алексеевна
Попали с малышом на прием к Ольге Владимировне случайно, у меня был вопрос — подрезать ли уздечку. Ольга Владимировна провела полноценный прием, посмотрела, ответила на все волнующие вопросы, убедила…
Ольга Владимировна провела полноценный прием, посмотрела, ответила на все волнующие вопросы, убедила…
Алина
Спасибо за то, что были рядом, но не слишком. Помогали, но не свысока. Руководили, но только там, где это было необходимо. Спасибо за любовь к профессии и к жизни, это бесценно. 17.06.16
Ксения
все отзывы
Оставьте заявку на приём
Мы ждем вас!
Как вас зовут *
Телефон для связи *
Электронная почта
Выбор отделения
Не важно Москва, ЦАО, ст.метро «Тульская» Москва, СЗАО, ст.м. «Октябрьское поле»
Тип записи *
Выберите, пожалуйста Приду лично Вызов врача на дом Онлайн-консультация
Комментарии и пожелания
Подписаться на рассылку
Оставляя заявку на сайте, вы даете свое согласие на обработку персональных данных
Лекарственная терапия во время грудного вскармливания
- Левадная Анна Викторовна
- Жданова Светлана Игоревна
Резюме
Значимость грудного вскармливания для здоровья матери и ребенка в настоящее время не вызывает сомнений. Однако существует множество причин, которые могут препятствовать полноценному грудному вскармливанию. В частности, лекарственная терапия, назначаемая во время лактации, часто приводит к временной отмене грудного вскармливания, нередко необоснованной. Это может приводить к преждевременному завершению грудного вскармливания. В настоящей статье освещены сложности назначения лекарственной терапии во время лактации, противоречия между существующими мировыми рекомендациями и инструкцией к препарату, отражены актуальные аспекты фармакокинетики лекарственных препаратов в грудном молоке и даны практические рекомендации на пути к решению перечисленных выше вопросов.
Однако существует множество причин, которые могут препятствовать полноценному грудному вскармливанию. В частности, лекарственная терапия, назначаемая во время лактации, часто приводит к временной отмене грудного вскармливания, нередко необоснованной. Это может приводить к преждевременному завершению грудного вскармливания. В настоящей статье освещены сложности назначения лекарственной терапии во время лактации, противоречия между существующими мировыми рекомендациями и инструкцией к препарату, отражены актуальные аспекты фармакокинетики лекарственных препаратов в грудном молоке и даны практические рекомендации на пути к решению перечисленных выше вопросов.
Ключевые слова:лактация, грудное вскармливание, лекарственная терапия, фармакодинамика препаратов, фармакокинетика препаратов, лекарственные препараты у кормящих, антибактериальная терапия при лактации, физиология лактации
Для цитирования: Левадная А.В., Жданова С.И. Лекарственная терапия во время грудного вскармливания // Неонатология: новости, мнения, обучение. 2019. Т. 7. № 4. С. 79-84. doi: 10.24411/2308-2402-2019-14006 Статья поступила в редакцию 6.07.2019. Принята в печать 30.09.2019.
2019. Т. 7. № 4. С. 79-84. doi: 10.24411/2308-2402-2019-14006 Статья поступила в редакцию 6.07.2019. Принята в печать 30.09.2019.
Важность и необходимость грудного вскармливания в настоящее время не оставляет сомнений. Польза грудного вскармливания как для ребенка, так и для матери доказана множеством научных исследований, поэтому вопрос о кормлении грудью при приеме различных лекарственных препаратов в стационарах стоит остро [1].
Многим матерям некорректно рекомендуется прекратить грудное вскармливание или избегать приема необходимых лекарств из-за опасений неблагоприятных последствий для детей. Этот осторожный подход, как правило, не обоснован, потому что только небольшая часть лекарственных средств действительно противопоказана кормящим матерям или связана с неблагоприятными последствиями для их детей [2].
Например, часто в российской практике прекращается грудное вскармливание у матерей с эпилепсией, принимающих препараты вальпроевой кислоты (конвулекс), хотя научные исследования демонстрируют низкое проникновение вальпроевой кислоты в грудное молоко и отсутствие побочных эффектов у детей, матери которых принимали данные препараты при лактации [3].
Отечественные и зарубежные данные о допустимости использования кормящей женщиной того или иного вещества противоречат друг другу. Эта ситуация объясняется тем, что производителю экономически не выгодно проводить исследования препарата во время лактации и проходить полную процедуру регистрации вещества как безопасного во время лактации. По инструкциям большинство препаратов, применяемых в послеродовом периоде, не рекомендованы во время лактации [4].
Все применяемые матерью лекарства должны быть рассмотрены в каждом конкретном случае на предмет потенциальных противопоказаний.
При назначении лекарственных препаратов на территории РФ врач обязан руководствоваться официальной инструкцией производителя, что регламентировано приказом Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» [6]. На сайте http://grLs.rosminzdrav.ru можно ознакомиться с инструкциями к препаратам, выпускаемым разными производителями [5]. Большинство препаратов не были изучены производителем в период грудного вскармливания, а риски для ребенка не оценены.
Информация для врачей о степени экскреции конкретного лекарства в грудное молоко необходима, но может быть недоступна [7]. Для принятия решения о допустимости использования конкретного препарата во всем мире используется база данных LactMed http://toxnet.nLm.nih.gov [8] -бесплатный и авторитетный справочник по совместимости лекарственных средств с лактацией для рецептурных и безрецептурных препаратов, который выпускается Национальной медицинской библиотекой Национального института Здоровья США. Этот ресурс содержит все известные в настоящее время данные об уровне содержания лекарств в грудном молоке и сыворотке крови младенцев, возможных неблагоприятных воздействиях на детей, находящихся на грудном вскармливании и лактации, а также рекомендации в отношении альтернативных препаратов. Данные основаны на научных исследованиях в области грудного молока и проникновения в него различных лекарственных препаратов. Эта база данных обновляется каждые 1-2 мес. Существует также бесплатное приложение для мобильных устройств на сайте LactMed [9].
Диффузия препарата в грудное молоко обусловлена главным образом градиентом концентрации, который позволяет пассивно распространять неионизированные и свободные (не связанные с белком) лекарства. Концентрация препарата в грудном молоке в значительной степени определяется концентрацией препарата в материнской сыворотке [7]. Сывороточная концентрация обычно ниже при приеме лекарств c большим объемом распределения и колеблется при приеме лекарств с коротким периодом полувыведения. Существует также ретроградная диффузия лекарственного средства из грудного молока, благодаря которой препарат может перейти из молока обратно в плазму, даже если мать не опорожнила грудь [10]. Лекарства с высоким содержанием белка, имеющие большой молекулярный вес или плохо растворимые в липидах, редко попадают в грудное молоко в клинически значимых количествах. В раннем послеродовом периоде большие промежутки между альвеолярными клетками молочной железы позволяют попадать в грудное молоко некоторым веществам, которые могут не попадать в зрелое молоко. Эти промежутки закрываются к 2-й неделе лактации. Воздействие лекарственного препарата на грудном вскармливании зависит от концентрации препарата в грудном молоке и количества грудного молока, потребляемого младенцем [7, 10]. Фармакологическая активность лекарства зависит от его всасывания, распределения, обмена веществ и усвоения ребенком.
Эти промежутки закрываются к 2-й неделе лактации. Воздействие лекарственного препарата на грудном вскармливании зависит от концентрации препарата в грудном молоке и количества грудного молока, потребляемого младенцем [7, 10]. Фармакологическая активность лекарства зависит от его всасывания, распределения, обмена веществ и усвоения ребенком.
Степень воздействия на ребенка веществ, принимаемых матерью, зависит от ряда факторов.
1. Концентрация препарата в сыворотке крови у матери. Обычно лекарства диффундируют в грудное молоко и выводятся из него в соответствии с изменением концентрации в сыворотке материнской крови.
2. Проникновение и концентрация препарата в молоке. Она не зависит от объема лактации. Препараты, которые имеют низкую растворимость в липидах или имеют большую молекулярную массу, не проникают в грудное молоко. Как пример можно привести пероральный антибиотик цефало-споринового ряда — цефтибутен. В инструкции производителя описано, что «препарат не проникает в грудное молоко, однако его следует применять при грудном вскармливании с осторожностью».
В инструкции производителя описано, что «препарат не проникает в грудное молоко, однако его следует применять при грудном вскармливании с осторожностью».
3. Всасываемость лекарственного вещества в желудочно-кишечном тракте ребенка. Если препарат не всасывается при приеме внутрь, то даже его значительная концентрация в грудном молоке не приведет к нежелательным эффектам у ребенка. Например, антибиотик аминогликозидового ряда гентамицин, обладающий низкой биодоступностью при пероральном применении.
4. Токсичность препарата. Некоторые фармакологические средства даже в небольших количествах могут оказывать крайне неблагоприятное воздействие на многие органы и системы ребенка.
5. Риск развития аллергической реакции у ребенка.
6. Способность лекарств кумулироваться в организме младенца даже при поступлении небольших количеств.
7. Опыт применения препаратов у детей. Лекарства, которые разрешены к применению непосредственно детям, обычно безопасны, потому что дозы, передаваемые через грудное молоко, намного ниже терапевтических доз, назначаемых детям.
8. Срок гестации и возраст ребенка. Риск лекарственной токсичности выше у недоношенных и больных детей и редко встречается у детей старше 6 мес.
9. Биодоступность препарата. На детей раннего возраста обычно не влияют лекарства с низкой биодоступностью, такие как инсулин или гепарин.
Преимущества грудного вскармливания как для младенца, так и для матери необходимо сопоставить с риском воздействия лекарственного средства на младенца.
В качестве примера, демонстрирующего разногласие в российских инструкциях и международных подходах при применении препаратов во время лактации можно проиллюстрировать рекомендации для ряда распространенных в стационарной акушерской практике препаратов (см. таблицу).
Практические рекомендацииМинимизация потенциального риска для детей при приеме матерью лекарств может включать следующие рекомендации.
1. Избегайте лекарственной терапии, когда это возможно.
2. Используйте местную терапию, когда это возможно.
3. Лекарства, которые безопасны для применения непосредственно у ребенка, как правило, безопасны, потому что дозы, переданные через грудное молоко, намного ниже, чем терапевтические дозы.
4. Лекарства, которые безопасны при беременности, не всегда безопасны для кормящих матерей.
5. Используйте надежные ссылки для получения информации о применении лекарственных препаратов при грудном вскармливании.
6. Если у различных производителей существуют разные инструкции к одному и тому же препарату, в стационарах желательно выбирать при закупках препараты тех производителей, которые в инструкции разрешают грудное вскармливание при приеме производимого ими препарата.
При выборе лекарств:
■ выбирайте лекарства с самым коротким периодом полувыведения и самой высокой способностью связывать белок;
■ выбирайте лекарства, которые хорошо изучены у детей;
■ выбирайте внутривенные лекарства с наихудшим всасыванием при пероральном приеме;
■ выбирайте лекарства с самой низкой растворимостью в липидах.
Дозирование препаратов:
■ чем больше перерыв между приемом лекарства и кормлением ребенка грудью, тем меньше его концентрация в молоке;
■ кормить ребенка грудью необходимо перед очередным приемом лекарств матерью. Воздействие лекарств для младенцев можно минимизировать путем приема лекарств после кормления грудью и перед продолжительным сном младенца.
При назначении препаратов, не рекомендованных при грудном вскармливании по базе LactMed, женщине рекомендовано временно прекратить грудное вскармливание и сцеживаться для сохранения лактации (из двух молочных желез в течение около 15-20 мин на одну грудь, а в случае сцеживания молозива — 5-7 мин; не реже каждых 3 ч (или не реже 8 раз в сутки), не ориентируясь на объем сцеженного молока. При необходимости обратиться к специалисту по грудному вскармливанию. При постоянном применении препаратов, запрещенных при грудном вскармливании, коллегиально принимается решение о подавлении лактации.
С 2015 г. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) прекратило использование категорий риска (ABCDX), которые применяли для обозначения предполагаемой безопасности лекарств для беременных. Система ABCDX была заменена FDA на систему PLLR (Pregnancy and Lactation Labeling Rule), обязывающую производителя вносить 3 новые категории обязательной информации в инструкцию к препарату: данные клинических исследований о влиянии препарата на период беременности и роды; лактации; на репродуктивный потенциал [27]. Это повлекло за собой изменение некоторых инструкций к препаратам, регистрируемых на территории РФ: в них стали появляться данные клинических исследований, в том числе при лактации. С одной стороны, это внесло объективность, с другой — в них появились противоречия.
Система ABCDX была заменена FDA на систему PLLR (Pregnancy and Lactation Labeling Rule), обязывающую производителя вносить 3 новые категории обязательной информации в инструкцию к препарату: данные клинических исследований о влиянии препарата на период беременности и роды; лактации; на репродуктивный потенциал [27]. Это повлекло за собой изменение некоторых инструкций к препаратам, регистрируемых на территории РФ: в них стали появляться данные клинических исследований, в том числе при лактации. С одной стороны, это внесло объективность, с другой — в них появились противоречия.
Рассмотрим данное противоречие на примере препаратов вальпроевой кислоты. В инструкции написано: «экскреция вальпроевой кислоты в грудное молоко низкая, ее концентрация в молоке составляет 1-10% от ее концентрации в сыворотке крови. Имеются ограниченные данные по применению вальпроевой кислоты при грудном вскармливании, в связи с чем применение препарата в этот период не рекомендуется. Исходя из данных литературы и небольшого клинического опыта можно рассмотреть вопрос о грудном вскармливании при монотерапии вальпроевой кислотой, но при этом следует принимать во внимание профиль побочных эффектов препарата, особенно вызываемые им гематологические нарушения» [3]. Из этой инструкции следует, что прием препаратов вальпроевой кислоты при лактации не рекомендуется, но и не запрещается, так как существующие клинические исследования сообщают о препаратах из этой группы как одних из самых безопасных при лактации [28], что дает основания мотивированным на грудное скармливание врачам и матерям в строго индивидуальном порядке под контролем коагулограммы и тромбоцитов у ребенка назначать эти препараты при лактации. Подобные противоречия есть в инструкциях и к другим препаратам, в частности в инструкциях к цефтриаксону, карбамазепину, метилдопе и др.
Из этой инструкции следует, что прием препаратов вальпроевой кислоты при лактации не рекомендуется, но и не запрещается, так как существующие клинические исследования сообщают о препаратах из этой группы как одних из самых безопасных при лактации [28], что дает основания мотивированным на грудное скармливание врачам и матерям в строго индивидуальном порядке под контролем коагулограммы и тромбоцитов у ребенка назначать эти препараты при лактации. Подобные противоречия есть в инструкциях и к другим препаратам, в частности в инструкциях к цефтриаксону, карбамазепину, метилдопе и др.
В Российской Федерации в настоящее время ситуация остается нерешенной, а проблема — острой. Необходимо строгое юридическое урегулирование спорных ситуаций с целью уменьшения необоснованных случаев отказа от грудного вскармливания, а также юридической защиты врачей, разрешающих кормление грудью при приеме запрещенных лекарственных препаратов. В спорных ситуациях решение о кормлении грудью принимается коллегиально, совместно с клиническом фармакологом и индивидуально — при взвешивании всех рисков и пользы как препаратов, так и грудного вскармливания.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Литература
1. Davanzo R. Controversies in breastfeeding // Front. Pediatr. 2018. Vol. 1, N 6. Р. 278.
2. Illamola S.M., Bucci-Rechtweg C., Costantine M.M., Tsilou E. et al. Inclusion of pregnant and breastfeeding women in research — efforts and initiatives // Br. J. Clin. Pharmacol. 2018. Vol. 84, N 2. Р. 215-222.
3. Aydin B., Nayir T., Sahin S., Yildiz A. Olanzapine and quetiapine use during breastfeeding: Excretion into breast milk and safe breastfeeding strategy // J. Clin. Psychopharmacol. 2015. Vol. 35, N 2. Р. 206-208.
4. Arguello B., Salgado T.M., Fernandez-Llimos F. Assessing the information in the summaries of product characteristics for the use of medicines in pregnancy and lactation // Br. J. Clin. Pharmacol. 2015. Vol. 79. Р. 537-544.
5. Безопасность лекарственных препаратов
URL: https://grls.rosminzdrav.ru/Default.aspx
6. Приказ Минздрава России от 10. 05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи».
05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи».
7. Rowe H., Baker T., Hale T.W. Maternal medication, drug use, and breastfeeding // Pediatr. Clin. North Am. 2013. Vol. 60. Р. 275.
8. National Library of Medicine LactMed Database. (date of access September 2019)
URL: http://toxnet.nlm.nih.gov
9. URL: https://toxnet.nlm.nih.gov/help/newtoxnet/lactmedapp.htm
10. Hale T. Medications and Mothers’ Milk. 14th ed. Amarillo, TX : Hale Publishing, 2010.
11. Kaplan Y.C., Keskin-Arslan E., Acar S. et al. Teicoplanin use during breastfeeding // Breastfeed. Med. 2017. Vol. 12. Р. 124.
12. Fraissinet F., Lesourd M., Naudoux N. et al. Pharmacokinetics of teicoplanin in a breastfeeding mother // Breastfeed. Med. 2017. Vol. 12. Р. 244-246.
13. Festini F., Ciuti R., Repetto T. et al. Safety of breast-feeding during an IV tobramycin course for infants of CF women // Pediatr. Pulmonol. Suppl. 2004. Vol. 27. Р. 288-289.
14. Boda A. Gentamicin concentration in the milk of a mother after treatment by implants of a Septopal chain // Orv. Hetil. 1990. Vol. 131. Р. 2263-2265.
Gentamicin concentration in the milk of a mother after treatment by implants of a Septopal chain // Orv. Hetil. 1990. Vol. 131. Р. 2263-2265.
15. Celiloglu M., Celiker S., Guven H. et al. Gentamicin excretion and uptake from breast milk by nursing infants // Obstet. Gynecol. 1994. Vol. 84. Р. 263-265.
16. Cherif F., El Aidli S., Kastalli S. et al. Drug induced urticaria via breastfeeding // Fundam. Clin. Pharmacol. 2009. Vol. 23, suppl. 1. Р 37.
17. Berens P, Eglash A., Malloy M. et al. ABM Clinical Protocol No. 26: Persistent pain with breastfeeding // Breastfeed. Med. 2016. Vol. 11. Р 46-53.
18. Manninen A.K., Juhakoski A. Nifedipine concentrations in maternal and umbilical serum, amniotic fluid, breast milk and urine of mothers and offspring // Int. J. Clin. Pharm. Res. 1991. Vol. 11. Р 231-236.
19. Duke M.E., Britten F.L., Pretorius C.J. et al. Maternal metyrapone use during breastfeeding: Safe for the breastfed infant // J. Endocr. Soc. 2019. Vol. 3. Р 973-978.
20. Ryu R.J., Easterling T.R., Caritis S.N. et al. Prednisone pharmacokinetics during pregnancy and lactation // J. Clin. Pharmacol. 2018. Vol. 58. Р 1223-1232.
21. Smuin D.M., Seidenberg P.H., Sirlin E.A. et al. Rare adverse events associated with corticosteroid injections: a case series and literature review // Curr. Sports Med. Rep. 2016. Vol. 15. Р 171-176.
22. Davanzo R., Bua J., Paloni G., Facchina G. Breastfeeding and migraine drugs // Eur. J. Clin. Pharmacol. 2014. Vol. 70, N 11. Р 13131324.
23. Anderson P.O., Manoguerra A.S., Valdes V. A review of adverse reactions in infants from medications in breastmilk // Clin. Pediatr. (Phila.). 2016. Vol. 55. Р 236-244.
24. Сonstantinescu S., Pai A., Coscia L.A. et al. Breast-feeding after transplantation // Best Pract. Res. Clin. Obstet. Gynaecol. 2014. Vol. 28. Р 1163-1173.
25. Flint J., Panchal S., Hurrell A. et al. BSR and BHPR guideline on prescribing drugs in pregnancy and breastfeeding — part I: standard and biologic disease modifying anti-rheumatic drugs and corticosteroids // Rheumatology (Oxford). 2016. Vol. 55. Р 1693-1697.
2016. Vol. 55. Р 1693-1697.
26. Gotestam Skorpen C., Hoeltzenbein M., Tincani A. et al. The EULAR points to consider for use of antirheumatic drugs before pregnancy, and during pregnancy and lactation // Ann. Rheum. Dis. 2016. Vol. 75. Р 795810.
27. Brucker M.C., King T.L. The 2015 US Food and Drug Administration Pregnancy and Lactation Labeling Rule // J. Midwifery Womens Health. 2017. Vol. 62, N 3. Р. 308-316.
28. Crettenand M., Rossetti A.O., Buclin T., Winterfeld U. Use of antiepileptic drugs during breastfeeding: what do we tell the mother? // Nerve-narzt. 2018. Vol. 89, N 8. Р. 913-921.
Средства и таблетки для прекращения лактации
Грудное молоко является самым ценным продуктом для ребенка первых лет жизни. Роль естественного вскармливания сложно переоценить. В настоящее время многие женщины сознательно подходят к вопросу питания малыша и стараются поддержать и продлить лактацию на длительный период времени. Тем не менее, рано или поздно перед большинством мам встает вопрос о прекращении грудного вскармливания по причине занятости или проблемах со здоровьем. Длительное вскармливание противопоказано при остеопорозе. Гиперпролактинемия в анамнезе сама по себе не является противопоказанием к кормлению грудью, но если у женщины выявлена аденома гипофиза, то ей надо обязательно во время беременности и лактации наблюдаться у эндокринолога. Грудное вскармливание может привести к значительному росту новообразования, что потребует прекращение лактации.
Длительное вскармливание противопоказано при остеопорозе. Гиперпролактинемия в анамнезе сама по себе не является противопоказанием к кормлению грудью, но если у женщины выявлена аденома гипофиза, то ей надо обязательно во время беременности и лактации наблюдаться у эндокринолога. Грудное вскармливание может привести к значительному росту новообразования, что потребует прекращение лактации.
С точки зрения эндокринолога, лактация должна пройти естественные фазы и завершится инволюцией. Сроки грудного вскармливания индивидуальны. Чтобы снизить риск сахарного диабета 1 типа у ребенка, его надо кормить грудным молоком до 9 месяцев минимум. А чтобы уменьшить риск остеопороза у женщины в будущем, лактация должна завершиться около возраста малыша 1 год 3-6 месяцев. Дальнейшее грудное вскармливание возможно только при условии хорошего питания и медикаментозной поддержки.
Лактация — это естественный процесс, который благоприятно влияет на гормональное здоровье женщины. Особенно полезно, чтобы все этапы грудного вскармливания проходили физиологично. Однако, количество беременностей, родов и длительность лактации за жизнь прямо пропорционально влияют на частоту обнаружения микроаденом гипофиза без гормональной активности, за счет того, что беременность и лактация вызывают гипертрофию гормональных клеток. Эти состояния предъявляют повышенные требования к железам внутренней секреции. Микроаденома без признаков роста и активности не требует лечения.
Однако, количество беременностей, родов и длительность лактации за жизнь прямо пропорционально влияют на частоту обнаружения микроаденом гипофиза без гормональной активности, за счет того, что беременность и лактация вызывают гипертрофию гормональных клеток. Эти состояния предъявляют повышенные требования к железам внутренней секреции. Микроаденома без признаков роста и активности не требует лечения.
В ряде случаев женщины даже не начинают кормить ребенка после родов, но молоко у них выделяется тоже. В этой ситуации, конечно, следует как можно быстрее затормозить лактацию. Хотелось бы, чтобы момент остановки образования молока прошел как можно безболезненнее. Существует ряд мер и средств для прекращения лактации. Это и естественное постепенное отлучение, и травяные сборы, и лекарственные препараты. В этой статье мы подробно остановимся на каждом методе.
Постепенное отлучение от груди
Грудное вскармливание – это естественный процесс, имеющий свои последовательные этапы от становления и до инволюции лактации.
Природное угасание грудного вскармливания происходит постепенно и редко начинается до того момента, когда ребенку еще не исполнился год и два месяца.
Определить, что инволюция лактации уже началась, можно по состоянию молочных желез – они не наполняются молоком и остаются мягкими весь день. Если малыш не прикладывается к груди, молока становится меньше, хотя потребности ребенка растут. Мать чувствует физическую усталость после каждого кормления. Отлучение от груди в этот период пройдет наименее болезненно и для мамы и для малыша.
Но достаточно часто женщина вынуждена прекратить кормление ребенка раньше, чем наступает инволюция лактации. В том случае, если ребенок достаточно большой (хотя бы 9-11 месяцев) способ постепенного отлучения от груди поможет матери и ребенку достаточно легко пройти период прекращения лактации. Постепенное отлучение растягивается на 2-3 месяца. Каждые две недели уменьшается количество кормлений на один раз. К концу периода остается только кормление перед ночным сном. Потом убирается и этот прием молока. Способ является наименее болезненным и для матери и для ребенка, ведь происходит постепенное перегорание молока в условиях психологического комфорта.
Потом убирается и этот прием молока. Способ является наименее болезненным и для матери и для ребенка, ведь происходит постепенное перегорание молока в условиях психологического комфорта.
Одномоментное отлучение от груди
Однако чаще у женщины нет нескольких месяцев на прекращение грудного вскармливания.
Тогда отлучение происходит одномоментно. К сожалению, ни ребенок, ни мать не бывают полностью готовы к таким резким изменениям. С целью отвлечь малыша в период отлучения на 2-3 дня советуют отвезти его к родственникам, то есть сделать так, чтобы ребенок не видел маму. Конечно, этот способ может стать слишком большим стрессом для ребенка, для которого отлучение от груди сочетается с «потерей» матери. В любом случае кроме психологических переживаний, процесс одномоментного отлучения сопровождается для матери и сильным физическим дискомфортом. Приливы молока продолжаются, грудь подвергается сильному растяжению, появляется боль. Иногда может развиваться мастит.
Для уменьшения перерастяжения рекомендуют перетягивать грудь – например, эластичным бинтом или плотным бюстгальтером. Со второго дня можно понемногу сцеживать молоко, но только до момента исчезновения боли в груди. Если сцеживать молоко по многу, то длительно будут продолжаться приливы. А если делать все правильно, то обычно через 3-5 дней молоко перестает пребывать. В эти дни женщина должна сильно ограничить себя в жидкости, особенно в теплой и горячей (суп, чай). Можно воспользоваться камфорным маслом. Его рекомендуют в виде компрессов или для приема внутрь, также можно делать массаж молочной железы, используя это масло. Этот метод советуют опытные акушеры, так как он активно и успешно использовался в советское время. Также в первые дни после отлучения ребенка от груди можно прикладывать холодные капустные листы к железам, меняя их каждый час.
Со второго дня можно понемногу сцеживать молоко, но только до момента исчезновения боли в груди. Если сцеживать молоко по многу, то длительно будут продолжаться приливы. А если делать все правильно, то обычно через 3-5 дней молоко перестает пребывать. В эти дни женщина должна сильно ограничить себя в жидкости, особенно в теплой и горячей (суп, чай). Можно воспользоваться камфорным маслом. Его рекомендуют в виде компрессов или для приема внутрь, также можно делать массаж молочной железы, используя это масло. Этот метод советуют опытные акушеры, так как он активно и успешно использовался в советское время. Также в первые дни после отлучения ребенка от груди можно прикладывать холодные капустные листы к железам, меняя их каждый час.
Иногда есть смысл воспользоваться травяными сборами или лекарственными препаратами.
Травяные сборы для прекращения лактации
Прием лекарственных трав относится к методам не только народной медицины. Многие природные вещества из лекарственных растений, как показывают исследования, обладают очень эффективным и стойким терапевтическим действием. Травяные сборы являются достаточно щадящими для организма, хотя все равно лучше перед началом их использования проконсультироваться со специалистом.
Травяные сборы являются достаточно щадящими для организма, хотя все равно лучше перед началом их использования проконсультироваться со специалистом.
Травяные сборы, которые используют во время прекращения лактации, имеют следующие свойства: мочегонное, противовоспалительное, успокоительное.
Избавится от лишней жидкости, что способствует прекращению приливов, помогут брусничный лист, хвощ полевой, рыльца кукурузы, девясил высокий, базилик обыкновенный, толокнянка обыкновенная.
Шалфей лекарственный, белладонна, мята окажут противовоспалительное действие и уменьшат объема молока.
Спокойно пережить стресс возможно при использовании вереска обыкновенного, травы сушеницы болотной, корней валерианы лекарственной.
К использованию рекомендованы следующие рецепты травяных настоев.
Настой № 1: 10 г измельченных листьев шалфея залить 300 мл кипятка. Дать настояться около часа, процедить. Принимать по полстакана три раза в день.
Настой № 2: 10 г листьев мяты перечной залить 500 мл кипятка. Дать настояться около часа, процедить. Принимать по полстакана три раза в день.
Настой № 3: 10 г листа брусники залить 300 мл кипящей воды. Принимать по полстакана три раза в день.
Медикаментозные средства подавления лактации
Торможение зрелой лактации может потребоваться, если необходимо отлучить ребенка от груди по каким-то причинам. Эти причины могут быть и личного характера и медицинского. Медикаментозное отлучение от груди показано только в редких случаях. Так как грудное вскармливание это естественный процесс, то и для его завершения никакие лекарства женщине не нужны. Полезнее для матери и ребенка — постепенное отлучение, а не одномоментное. Лекарства имеют и противопоказание, и побочные эффекты. Кроме того, не стоит рассчитывать, что после приема таблетки, пусть и достаточно дорогой, в один день выделение молока прекратится. Скорее всего все будет достаточно сложно.
Более того, с момента принятия препарата ребенка прикладывать к груди нельзя ни разу.
А переживания ребенка по поводу резкого отлучения сильно ухудшают состояние матери.
Реальная область применения средств для подавления лактации — это случаи прерывания беременности на позднем сроке, мертворождение, крайне тяжелый гнойный мастит с тенденцией к генерализации, случаи тяжелой патологии со стороны матери (туберкулез, ВИЧ, онкопатология, сердечная недостаточность) и ребенка (фенилкетонурия, галактоземия). Итак, понятно, что здоровой матери здорового ребенка никакие лекарства, тем более гормональные для торможения лактации не нужны.
Наиболее агрессивным методом подавления лактации является применение медикаментозных средств, имеющих гормональную природу или оказывающих влияние на синтез гормонов в женском организме. Эти лекарства должны назначаться только лечащим врачом при личной консультации, так как обладают рядом побочных эффектов и противопоказаний.
Одним из самых длительно использующихся препаратов этого направления является леводопа. Лекарство имеет дофаминергическую активность. Его применение для подавления лактации на сегодняшний день считается устаревшим. Ранее его назначали 2 раза в день по 0,5 г в капсулах в течение 10 дней. Лекарство переносится тяжело. Возможны тошнота, потеря аппетита, головная боль, потливость, головокружение, обмороки, перебои в работе сердца. Леводопа противопоказана при гипертонии, эндокринной патологии, почечной и печеночной недостаточности.
Лекарство имеет дофаминергическую активность. Его применение для подавления лактации на сегодняшний день считается устаревшим. Ранее его назначали 2 раза в день по 0,5 г в капсулах в течение 10 дней. Лекарство переносится тяжело. Возможны тошнота, потеря аппетита, головная боль, потливость, головокружение, обмороки, перебои в работе сердца. Леводопа противопоказана при гипертонии, эндокринной патологии, почечной и печеночной недостаточности.
В настоящий момент гинекологи, акушеры и врачи других специальностей для подавления лактации выбирают женские половые гормоны (эстрогены и гестагены), иногда в сочетании с мужскими половыми гормонами, а также ингибиторы продукции пролактина.
Гормоны для предотвращения лактации
Женские гормоны – эстрогены противопоказаны при гиперпластических процессах в молочной железе, опухолях половых органов, нарушении менструального цикла в прошлом, повышенном росте волос на лице и теле, гипертонии, сахарном диабете, болезнях вен, печени, почек.

Наиболее широко из препаратов данной группы используется синестрол в виде таблеток или инъекций, этинилэстрадиол (Микрофоллин). Обычно подавление лактации эстрогенами проводится в течение 5-7 дней. Побочные эффекты у препаратов достаточно выражены. Женщина может столкнуться с тошнотой, рвотой, головной болью, отеками.
Из андрогенов может быть использован тестостерона пропионат в виде масляного раствора для инъекций. Его применение возможно только совместно с эстрогенами для усиления их эффекта.
В ряде случаев врач может рекомендовать для подавления лактации гестагены. Эти гормоны вырабатываются во второй фазе менструального цикла и во время беременности. Противопоказания и побочные эффекты гестагенов аналогичны эстрогенам. В то же время гестагены переносятся значительно легче. Чаще всего используется норэтистерон (Норколут). Его прием показан в течение 10 дней: три дня в суточной дозе 20 мг, затем четыре дня 15 мг и далее два дня в суточной дозе 10 мг. Иногда допускается применение в адекватных дозах других гестагенов, в том числе дидрогестерона (Дюфастон).
Иногда допускается применение в адекватных дозах других гестагенов, в том числе дидрогестерона (Дюфастон).
Ингибиторы продукции пролактина
Наиболее обоснованным для подавления лактации во всем мире признаны медикаменты, влияющие на выработку гормона стимулирующего образование молока у женщины – пролактина. Этот гормон синтезируется в головном мозге в гипофизе. На его количество эффективно влияют бромокриптин (Парлодел) и каберголин (Достинекс).
Бромокриптин является производным алкалоидов спорыньи. Его действие заключается в резком уменьшении секреции пролактина гипофизом за счет взаимодействия с рецепторами центральных органов эндокринной системы. Бромокриптин применяют для подавления нормальной лактации в течение двух недель по 1 таблетке (2,5 мг) 2 раза в сутки. Лечение препаратом часто сопровождается тошнотой, рвотой, головокружением, утомляемостью. Иногда отмечается падение артериального давления при резком изменении позы (ортостатическая гипотензия). Изредка может отмечаться ортостатическая гипотония. Противопоказано применение бромокриптина при тяжелых заболеваниях сердца, тяжелой гипертонической болезни, повышенной чувствительности к алкалоидам спорыньи. Необходимо регулярно измерять тонометром давление, особенно в первые дни терапии. Нельзя принимать бромокриптин и другие препараты спорыньи одновременно.
Изредка может отмечаться ортостатическая гипотония. Противопоказано применение бромокриптина при тяжелых заболеваниях сердца, тяжелой гипертонической болезни, повышенной чувствительности к алкалоидам спорыньи. Необходимо регулярно измерять тонометром давление, особенно в первые дни терапии. Нельзя принимать бромокриптин и другие препараты спорыньи одновременно.
Особое внимание следует уделить синтетическому препарату из группы эрголинов – каберголину. Это вещество продается под торговым названием Достинекс (таблетки по 0,5 мг). Достинекс отличается от других препаратов для уменьшения лактации чрезвычайно быстрым, сильным и длительным действием. Уже через 3 часа после приема таблетки в крови падает уровень пролактина, начинает тормозиться лактация. Даже после однократного применения некоторый эффект сохраняется в течение 2-4 недель. Для подавления лактации Достинекс назначается врачом по полтаблетки каждые 12 часов в течение двух дней (1 мг на курс). Для предотвращения лактации препарат принимают в дозе 1 мг сразу после родов.
Противопоказанием к назначению препарата являются печеночная или почечная недостаточность, поздний гестоз, повышенная чувствительность к алкалоидам спорыньи, послеродовый психоз или в прошлом или другие психические заболевания, желудочно-кишечные кровотечения, гастрит, язвенная болезнь, синдром Рейно.
Иногда женщина может и не знать о наличие у нее какого-то из перечисленных заболеваний (например, гастрита или язвенной болезни). Это подтверждает важность обследования у врача перед применением препарата. Побочные эффекты Достинекса обычно не слишком выражены. Тем не менее, препарат может спровоцировать следующие состояния: головокружение, диспепсические явления, боль в животе, гастрит, запор, болезненность молочных желез, приливы жара к лицу, снижение давления, головную боль, тошноту, общую слабость, депрессию. При передозировке или избыточной чувствительности к препарату вероятно развитие нарушение сознания, галлюцинации, психоз.
Перед назначением любых препаратов рекомендуется исключить наличие беременности. У кормящих мам часто отсутствует менструальный цикл, но это не значит, что спонтанная овуляция невозможна и беременность не наступит. Иногда женщина знает о новой беременности и именно с целью ее сохранения принимает решение (иногда спорное) подавить лактацию. В этом случае применение Достинекса запрещено. Более того зачатие противопоказано в течение 1 месяца после приема таблетки. Важно помнить, что грудное вскармливание необходимо прекратить сразу после применения первой дозы лекарства. Достинекс влияет на способность управлять автомобилем и на все виды деятельности, требующие концентрации внимания. Помня эти побочные эффекты, не стоит принимать Достинекс по собственному усмотрению. Только некоторые случаи подавления лактации требуют столь серьезного вмешательства, и соответственно только в этих случаях риск будет обоснованным.
У кормящих мам часто отсутствует менструальный цикл, но это не значит, что спонтанная овуляция невозможна и беременность не наступит. Иногда женщина знает о новой беременности и именно с целью ее сохранения принимает решение (иногда спорное) подавить лактацию. В этом случае применение Достинекса запрещено. Более того зачатие противопоказано в течение 1 месяца после приема таблетки. Важно помнить, что грудное вскармливание необходимо прекратить сразу после применения первой дозы лекарства. Достинекс влияет на способность управлять автомобилем и на все виды деятельности, требующие концентрации внимания. Помня эти побочные эффекты, не стоит принимать Достинекс по собственному усмотрению. Только некоторые случаи подавления лактации требуют столь серьезного вмешательства, и соответственно только в этих случаях риск будет обоснованным.
В случае медицинской необходимости подавления лактации на сегодняшний день врачи выбирают ингибиторы секреции пролактина (каберголин, так как он эффективнее и легче переносится или бромкрептин). При наличие противопоказаний или непереносимости этих препаратов возможно применение половых стероидов. Что именно предпочесть — решает гинеколог, опираясь на данные осмотра и ультразвукового исследования гениталий. Меньше побочных эффектов у гестагенов. Андрогены применяются редко. Их функция заключается в том, что при их использовании доза эстрогенов будет меньше, а значит, меньше побочных эффектов.
При наличие противопоказаний или непереносимости этих препаратов возможно применение половых стероидов. Что именно предпочесть — решает гинеколог, опираясь на данные осмотра и ультразвукового исследования гениталий. Меньше побочных эффектов у гестагенов. Андрогены применяются редко. Их функция заключается в том, что при их использовании доза эстрогенов будет меньше, а значит, меньше побочных эффектов.
Выделения из груди могут быть 3 года после последнего кормления ребенка грудью, а также и после любой беременности, чем бы она не завершилась. Обычно молоко выделяется каплями при надавливании на сосок. Самопроизвольное подтекание молока должно закончится через 3-6 месяцев после отлучения.
Если выделения не соответствуют данным срокам, то стоит пройти обследование у эндокринолога. Иногда может потребоваться лечение (синдром Шиена, пролактинома, гипотиреоз). Уменьшить выделения можно, снизив стимуляцию ареолы (жесткое тугое белье, избыточное воздействие во время секса, самопальпация соска). Стоит снизить потребление продуктов, способствующих лактации. В первую очередь — пива.
Стоит снизить потребление продуктов, способствующих лактации. В первую очередь — пива.
В заключении хочется подчеркнуть важность для матери и ребенка момента прекращения лактации. Чтобы не допустить ошибок, надо проконсультироваться с врачом о необходимости и возможности подавления образования молока, вместе подобрать наиболее подходящий способ. Прекращение лактации – это естественная фаза грудного вскармливания, которая может и должна в большинстве случаев пройти без серьезных проблем. Помните, что здоровье матери, в том числе и «женское», а также здоровье ребенка подвергаются опасности при необоснованных медицинских вмешательствах в торможение грудного вскармливания. Любые воздействия желательно свести к минимуму и проводить только под контролем специалиста.
Врач эндокринолог Цветкова И.Г.
Средства для подавления лактации
Женщины не всегда могут кормить грудью после родов. Причины могут заключаться в том, что младенец умирает или его усыновляют, или мать слишком больна, или из-за благополучия матери или младенца. ВИЧ-позитивные матери, особенно те, кто не принимает антиретровирусные препараты во время беременности, избегают грудного вскармливания, чтобы снизить риск передачи вируса своим детям. Некоторые матери не кормят грудью по личным или социальным причинам. Без грудного ребенка выработка молока (лактация) со временем прекращается сама по себе. Тем временем женщины могут испытывать нагрубание молочных желез, подтекание молока, дискомфорт и боль. Клиницисты могут назначить лечение для подавления лактации и уменьшения этих симптомов. Связывание груди или ношение тесного бюстгальтера, применение инфракрасной лампы, ограничение жидкости и диеты, наружное применение цветка жасмина и пакеты со льдом — все это опробованные немедикаментозные подходы. Медикаментозное лечение включает эстрогены и бромокриптин, которые снижают уровень пролактина. Однако при их применении сообщалось о повышенном риске тромбоэмболии, инсульта и инфаркта миокарда.
ВИЧ-позитивные матери, особенно те, кто не принимает антиретровирусные препараты во время беременности, избегают грудного вскармливания, чтобы снизить риск передачи вируса своим детям. Некоторые матери не кормят грудью по личным или социальным причинам. Без грудного ребенка выработка молока (лактация) со временем прекращается сама по себе. Тем временем женщины могут испытывать нагрубание молочных желез, подтекание молока, дискомфорт и боль. Клиницисты могут назначить лечение для подавления лактации и уменьшения этих симптомов. Связывание груди или ношение тесного бюстгальтера, применение инфракрасной лампы, ограничение жидкости и диеты, наружное применение цветка жасмина и пакеты со льдом — все это опробованные немедикаментозные подходы. Медикаментозное лечение включает эстрогены и бромокриптин, которые снижают уровень пролактина. Однако при их применении сообщалось о повышенном риске тромбоэмболии, инсульта и инфаркта миокарда.
Доказательства в пользу лечения для предотвращения лактации ограничены. Авторы обзора выявили 62 контролируемых испытания, в которых было рандомизировано в общей сложности 6428 матерей для получения исследуемого лечения, отказа от лечения или другого лечения. Двадцать два испытания не предоставили данных для метаанализа. Испытания, как правило, были ограниченного качества, и большинство из них проводились среди здоровых женщин, которые решили не кормить грудью по личным причинам в больницах промышленно развитых стран до 19 лет.80. В половине испытаний участвовал бромокриптин. В двух испытаниях (107 женщин) сообщалось, что прием бромокриптина лучше, чем отсутствие лечения, в отношении подавления лактации в первую неделю после родов. В 11 исследованиях с применением препаратов эстрогенов (диэтилстильбестрол, хинестрол, хлортрианизен, гексэстрол) также было показано подавление лактации. Комбинация препаратов тестостерона и эстрогена в некоторой степени способствовала уменьшению симптомов в трех испытаниях (436 женщин). Другие фармакологические средства (кломифен, тамоксифен, простагландины, пиридоксин, окситоцин, L-допа и гомеопатический препарат) были протестированы в единичных небольших исследованиях.
Авторы обзора выявили 62 контролируемых испытания, в которых было рандомизировано в общей сложности 6428 матерей для получения исследуемого лечения, отказа от лечения или другого лечения. Двадцать два испытания не предоставили данных для метаанализа. Испытания, как правило, были ограниченного качества, и большинство из них проводились среди здоровых женщин, которые решили не кормить грудью по личным причинам в больницах промышленно развитых стран до 19 лет.80. В половине испытаний участвовал бромокриптин. В двух испытаниях (107 женщин) сообщалось, что прием бромокриптина лучше, чем отсутствие лечения, в отношении подавления лактации в первую неделю после родов. В 11 исследованиях с применением препаратов эстрогенов (диэтилстильбестрол, хинестрол, хлортрианизен, гексэстрол) также было показано подавление лактации. Комбинация препаратов тестостерона и эстрогена в некоторой степени способствовала уменьшению симптомов в трех испытаниях (436 женщин). Другие фармакологические средства (кломифен, тамоксифен, простагландины, пиридоксин, окситоцин, L-допа и гомеопатический препарат) были протестированы в единичных небольших исследованиях. Как правило, о побочных эффектах сообщалось мало, и не было зарегистрировано ни одного случая тромбоэмболии среди исследований, которые включали ее в качестве неблагоприятного исхода лечения. Большинство испытанных препаратов в настоящее время не доступны или не зарегистрированы для подавления лактации. Ни в одном из испытаний немедикаментозные подходы не сравнивались с отсутствием лечения, и ни одно из включенных испытаний не предоставило надежных данных об удовлетворенности женщин лечением.
Как правило, о побочных эффектах сообщалось мало, и не было зарегистрировано ни одного случая тромбоэмболии среди исследований, которые включали ее в качестве неблагоприятного исхода лечения. Большинство испытанных препаратов в настоящее время не доступны или не зарегистрированы для подавления лактации. Ни в одном из испытаний немедикаментозные подходы не сравнивались с отсутствием лечения, и ни одно из включенных испытаний не предоставило надежных данных об удовлетворенности женщин лечением.
Выводы авторов:
Имеются слабые доказательства того, что некоторые фармакологические методы лечения (большинство из которых в настоящее время недоступны для населения) лучше, чем отсутствие лечения, для подавления симптомов лактации в первую неделю после родов. В настоящее время не существует доказательств того, что немедикаментозные подходы более эффективны, чем отсутствие лечения. В настоящее время недостаточно доказательств для устранения побочных эффектов методов, используемых для подавления лактации.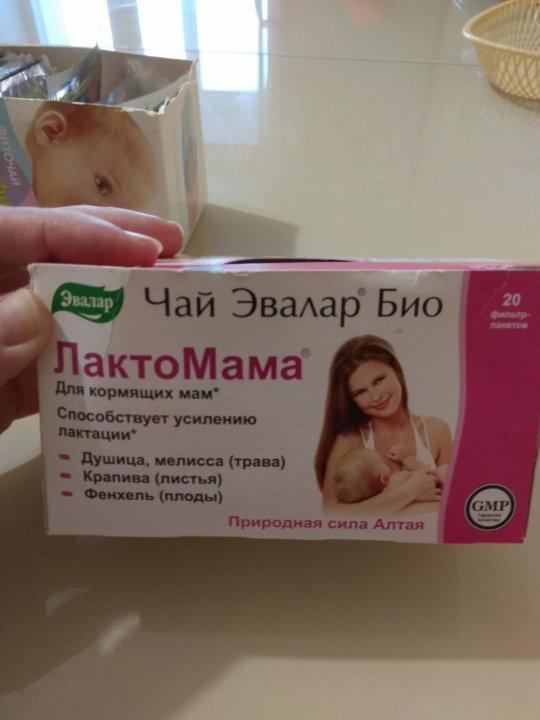 Когда женщины хотят получить лечение, можно рассмотреть возможность применения бромокриптина, если он зарегистрирован для подавления лактации у тех, у кого нет предрасположенности к его основным побочным эффектам, представляющим общественный интерес. Многие испытания не предоставили данных, которые можно было бы включить в анализ. Необходимы крупные рандомизированные испытания для сравнения эффективности фармакологических (особенно бромокриптина) и немедикаментозных методов без лечения. Такие испытания должны учитывать приемлемость вмешательства и беспокоящие женщин симптомы лактации и быть достаточно масштабными, чтобы выявить клинически значимые различия в основных побочных эффектах между группами сравнения.
Когда женщины хотят получить лечение, можно рассмотреть возможность применения бромокриптина, если он зарегистрирован для подавления лактации у тех, у кого нет предрасположенности к его основным побочным эффектам, представляющим общественный интерес. Многие испытания не предоставили данных, которые можно было бы включить в анализ. Необходимы крупные рандомизированные испытания для сравнения эффективности фармакологических (особенно бромокриптина) и немедикаментозных методов без лечения. Такие испытания должны учитывать приемлемость вмешательства и беспокоящие женщин симптомы лактации и быть достаточно масштабными, чтобы выявить клинически значимые различия в основных побочных эффектах между группами сравнения.
Читать аннотацию полностью…
Справочная информация:
Для подавления лактации после родов и облегчения сопутствующих симптомов использовались различные фармакологические и немедикаментозные вмешательства. Несмотря на большой объем литературы по этому вопросу, в настоящее время не существует универсального руководства по наиболее подходящему подходу к подавлению лактации у женщин в послеродовом периоде.
Цели:
Оценить эффективность и безопасность вмешательств, используемых для подавления лактации у женщин в послеродовом периоде (которые не кормили грудью или не сцеживали грудное молоко), чтобы определить, какой подход имеет наибольшую сравнительную пользу при наименьшем риске.
Стратегия поиска:
Мы провели поиск в Кокрановском регистре клинических испытаний группы по беременности и родам (30 июня 2012 г.).
Критерии отбора:
Рандомизированные исследования, оценивающие эффективность лечения, используемого для подавления послеродовой лактации.
Сбор и анализ данных:
Два автора обзора независимо друг от друга оценили качество испытаний и извлекли данные.
Основные результаты:
Мы включили 62 испытания (6428 женщин). Двадцать два испытания не предоставили данных для метаанализа. Испытания, как правило, были небольшими и ограниченного качества. Три испытания (107 женщин) показали, что бромокриптин значительно снижает долю кормящих женщин по сравнению с отсутствием лечения в течение семи дней после родов или в течение семи дней после родов (три испытания, 107 женщин; отношение рисков (ОР) 0,36, 9). 5% доверительный интервал (ДИ) от 0,24 до 0,54). Семь испытаний с участием препаратов эстрогена (диэтилстилбестрол, хинестрол, хлортрианизен, гексэстрол) показали, что они значительно снижают долю кормящих женщин по сравнению с отсутствием лечения во время или в течение семи дней после родов (ОР 0,40, 95% ДИ от 0,29 до 0,56). Мы не нашли испытаний, сравнивающих немедикаментозные методы с отсутствием лечения. Испытания, сравнивающие бромокриптин с другими фармакологическими средствами, такими как метерголин, простагландины, пиридоксин, карбеголин, диэтилстильбэстрол и циклофенил, показали сходство их эффективности. О побочных эффектах в испытаниях сообщалось мало, и в четырех испытаниях, в которых сообщалось о ней как о исходе, не было зарегистрировано ни одного случая тромбоэмболии.
5% доверительный интервал (ДИ) от 0,24 до 0,54). Семь испытаний с участием препаратов эстрогена (диэтилстилбестрол, хинестрол, хлортрианизен, гексэстрол) показали, что они значительно снижают долю кормящих женщин по сравнению с отсутствием лечения во время или в течение семи дней после родов (ОР 0,40, 95% ДИ от 0,29 до 0,56). Мы не нашли испытаний, сравнивающих немедикаментозные методы с отсутствием лечения. Испытания, сравнивающие бромокриптин с другими фармакологическими средствами, такими как метерголин, простагландины, пиридоксин, карбеголин, диэтилстильбэстрол и циклофенил, показали сходство их эффективности. О побочных эффектах в испытаниях сообщалось мало, и в четырех испытаниях, в которых сообщалось о ней как о исходе, не было зарегистрировано ни одного случая тромбоэмболии.
Вопросы здравоохранения:
Здоровье ребенка > Беременность и роды > Симптомы со стороны молочных желез у некормящих женщин
Беременность и роды > Симптомы со стороны молочных желез у некормящих женщин > Немедикаментозные методы
Беременность и роды > Симптомы со стороны молочных желез у некормящих женщин > Фармакологические методы
Лекарства для кормящих матерей
ДЖАННА П. СПЕНСЕР, доктор медицины, ЛУИС С. ГОНСАЛЕС, III, PHARM.D., И ДОННА Дж. БАРНХАРТ, PHARM.D.
СПЕНСЕР, доктор медицины, ЛУИС С. ГОНСАЛЕС, III, PHARM.D., И ДОННА Дж. БАРНХАРТ, PHARM.D.
Семейный врач. 2001;64(1):119-127
Назначение лекарств для кормящей матери требует взвешивания преимуществ использования лекарств для матери по сравнению с риском отказа от грудного вскармливания ребенка или потенциальным риском воздействия лекарств на ребенка. Лекарство, безопасное для использования во время беременности, может быть небезопасным для грудного ребенка. Переход лекарств в грудное молоко зависит от градиента концентрации, который обеспечивает пассивную диффузию неионизированных, несвязанных с белками лекарств. Воздействие лекарств на младенца можно ограничить, прописывая кормящей матери лекарства, которые плохо усваиваются перорально, избегая грудного вскармливания в периоды пиковой концентрации лекарств в материнской сыворотке и назначая местную терапию, когда это возможно. Матерям недоношенных детей или младенцев с другими нарушениями может потребоваться изменение дозировки, чтобы избежать накопления препарата и токсичности у этих детей. Следует использовать самые точные и актуальные источники информации, в том числе интернет-ресурсы и телефонные консультации.
Матерям недоношенных детей или младенцев с другими нарушениями может потребоваться изменение дозировки, чтобы избежать накопления препарата и токсичности у этих детей. Следует использовать самые точные и актуальные источники информации, в том числе интернет-ресурсы и телефонные консультации.
Врачи мало осведомлены о грудном вскармливании и еще меньше о влиянии материнских лекарств на грудного ребенка. 1 Тем не менее, обеспокоенность по поводу потенциального вреда для грудного ребенка лекарствами для матери часто приводится в качестве причины, по которой рекомендуется прекратить грудное вскармливание. Неопровержимые доказательства демонстрируют преимущества грудного вскармливания и вредные последствия, которые могут возникнуть в результате преждевременного отлучения от груди. 2 В этой статье содержится информация, облегчающая использование лекарств кормящими матерями.
Перенос лекарственных препаратов в грудное молоко
Ткань молочной железы состоит из скоплений альвеолярных клеток, вырабатывающих молоко, окружающих центральный просвет. Поступление лекарств в грудное молоко в первую очередь обусловлено градиентом концентрации, который обеспечивает пассивную диффузию неионизированных и свободных (не связанных с белками) лекарств. 3
Концентрация препарата в грудном молоке во многом определяется концентрацией препарата в материнской сыворотке. Эта концентрация в сыворотке, как правило, ниже у препаратов с большим объемом распределения и больше колеблется у препаратов с коротким периодом полураспада. Ретроградная диффузия лекарства из грудного молока в плазму может удалить лекарство из молока, даже если мать не опорожнила грудь. 3 Лекарства, сильно связывающиеся с белками, имеющие большую молекулярную массу или плохо растворимые в липидах, как правило, не попадают в грудное молоко в клинически значимых количествах.
В раннем послеродовом периоде большие промежутки между альвеолярными клетками молочных желез позволяют многим лекарствам проходить через это молоко, которые могут не попасть в зрелое молоко. Эти промежутки закрываются ко второй неделе лактации. 3 Воздействие препарата на грудного ребенка зависит от концентрации препарата в грудном молоке и количества грудного молока, выпитого младенцем. 4,5 Фармакологическая активность препарата зависит от его всасывания, распределения, метаболизма и выведения младенцем. В таблице 1 2,3 перечислены способы сведения к минимуму риска токсического воздействия на младенцев лекарств, принимаемых матерью.
Общие рекомендации и ресурсы
Конкретная информация, полученная в результате высококачественных исследований отдельных лекарственных препаратов при лактации, доступна редко, а дезинформация существует в изобилии. Безопасность лекарства во время беременности не обязательно подразумевает безопасность во время грудного вскармливания, потому что грудной ребенок должен самостоятельно метаболизировать и выводить лекарство. Кроме того, информация в Справочник врачей относительно грудного вскармливания часто бывает неточным. 2,3
Кроме того, информация в Справочник врачей относительно грудного вскармливания часто бывает неточным. 2,3
| Общие соображения |
| По возможности избегайте лекарственной терапии. |
| По возможности используйте местную терапию. |
| Лекарства, безопасные для непосредственного применения у младенцев грудного возраста, как правило, безопасны и для кормящих матерей. |
| Лекарства, безопасные для беременных, не всегда безопасны для кормящих матерей. |
| Используйте надежные ссылки для получения информации о лекарствах в грудном молоке. |
| Выбор препаратов |
| Выбирайте препараты с самым коротким периодом полувыведения и самой высокой способностью связывания с белками. |
Выбирайте препараты, которые хорошо изучены у младенцев. |
| Выбирайте лекарства с наихудшей оральной абсорбцией. |
| Выбирайте препараты с наименьшей растворимостью в липидах. |
| Дозировка лекарств |
| Вводите однократную суточную дозу лекарств непосредственно перед самым продолжительным интервалом сна младенца, обычно после кормления перед сном. |
| Вскармливайте младенца грудью непосредственно перед дозой лекарства, если требуется несколько ежедневных доз. |
Американская академия педиатрии (ААП) периодически публикует отчеты о попадании лекарств в грудное молоко. Эти заявления классифицируют многие лекарства, используемые кормящими женщинами, на основе их безопасности для грудных детей. Большинство перечисленных лекарств относятся к самой безопасной категории — лекарства для матери, обычно совместимые с грудным вскармливанием. 6 Ограничения этой работы включают нечастые обновления (примерно каждые пять лет), мало подробностей о лекарствах и пропуск многих лекарств. В таблице 2 перечислены ресурсы, содержащие более полную информацию. Лекарства и материнское молоко может быть особенно полезен в условиях офиса, потому что он недорог, ежегодно обновляется и детализирует теоретические и задокументированные эффекты материнских лекарств на младенца, находящегося на грудном вскармливании.
В таблице 2 перечислены ресурсы, содержащие более полную информацию. Лекарства и материнское молоко может быть особенно полезен в условиях офиса, потому что он недорог, ежегодно обновляется и детализирует теоретические и задокументированные эффекты материнских лекарств на младенца, находящегося на грудном вскармливании.
К счастью, для некоторых распространенных заболеваний можно дать общие рекомендации относительно использования лекарств при лечении кормящих матерей. Рекомендуется с большей осторожностью назначать лекарства матерям недоношенных или иным образом скомпрометированных младенцев или новорожденных в первую неделю жизни, чем взрослым здоровым младенцам.
Особые состояния
АЛЛЕРГИЧЕСКИЙ РИНИТ
Псевдоэфедрин (судафед) выделяется с грудным молоком в небольших количествах. Согласно AAP, его использование совместимо с грудным вскармливанием, хотя может привести к снижению выработки молока. 6,7 Дифенгидрамин (Бенадрил), который часто назначают детям, также в небольших количествах выделяется с грудным молоком. Любой из этих препаратов может вызвать вялость или раздражительность у младенцев. Чтобы снизить риск для младенца, мать может принимать эти лекарства сразу после грудного вскармливания. Новые неседативные антигистаминные препараты недостаточно изучены при грудном вскармливании и не оцениваются AAP. Поскольку они меньше влияют на центральную нервную систему и безопасны для детей, эти антигистаминные препараты предпочтительны для краткосрочного применения у кормящих женщин. 7 Для длительного лечения более безопасными альтернативами являются назальные стероиды или кромолин (Intal). 7,8
Любой из этих препаратов может вызвать вялость или раздражительность у младенцев. Чтобы снизить риск для младенца, мать может принимать эти лекарства сразу после грудного вскармливания. Новые неседативные антигистаминные препараты недостаточно изучены при грудном вскармливании и не оцениваются AAP. Поскольку они меньше влияют на центральную нервную систему и безопасны для детей, эти антигистаминные препараты предпочтительны для краткосрочного применения у кормящих женщин. 7 Для длительного лечения более безопасными альтернативами являются назальные стероиды или кромолин (Intal). 7,8
АСТМА
Ингаляционные стероиды для лечения астмы достигают очень низких уровней в материнской плазме и не вызывают беспокойства у кормящей матери. Флутиказон (Фловент) имеет самый низкий уровень в сыворотке ингаляционных стероидов. Пероральные стероиды, такие как преднизолон (дельтазон) и преднизолон (дельта-кортеф), плохо проникают в грудное молоко и безопасны при кратковременном применении. Когда суточная доза превышает 20 мг, преднизолон может быть предпочтительнее преднизолона, поскольку он имеет только один пик активности, в то время как преднизолон имеет два пика активности — один для пролекарства (преднизон), а другой для лекарственного средства (преднизолон). 8 Воздействие на младенцев можно свести к минимуму, воздерживаясь от кормления грудью в течение четырех часов после приема лекарства. 3,7
Когда суточная доза превышает 20 мг, преднизолон может быть предпочтительнее преднизолона, поскольку он имеет только один пик активности, в то время как преднизолон имеет два пика активности — один для пролекарства (преднизон), а другой для лекарственного средства (преднизолон). 8 Воздействие на младенцев можно свести к минимуму, воздерживаясь от кормления грудью в течение четырех часов после приема лекарства. 3,7
СЕРДЕЧНО-СОСУДИСТЫЕ
Диуретики и бета-блокаторы, обычно предпочитаемые антигипертензивные средства, безопасны для кормящих женщин при соблюдении некоторых мер предосторожности. В общем, предпочтительно избегать высоких доз любого лекарства, либо заменяя лекарства, либо добавляя дополнительный агент. 9
Низкие дозы тиазидных диуретиков (например, гидрохлоротиазид [Эзидрикс] 25 мг в день или меньше) выделяются в небольших количествах с грудным молоком, но не подавляют лактацию и, следовательно, совместимы с кормлением грудью. 6,9 Бета-блокаторы сильно различаются по количеству, выделяемому в грудное молоко. Пропранолол (анадерал), метопролол (лопрессор) и лабеталол (нормодин) выводятся из организма в небольших количествах и совместимы с грудным вскармливанием даже у младенцев с нарушениями. Атенолол (Тенормин), надолол (Коргард) и соталол (Бетапейс) выводятся из организма в больших количествах, что может привести к гипотензии, брадикардии и тахипноэ у младенца. 9
6,9 Бета-блокаторы сильно различаются по количеству, выделяемому в грудное молоко. Пропранолол (анадерал), метопролол (лопрессор) и лабеталол (нормодин) выводятся из организма в небольших количествах и совместимы с грудным вскармливанием даже у младенцев с нарушениями. Атенолол (Тенормин), надолол (Коргард) и соталол (Бетапейс) выводятся из организма в больших количествах, что может привести к гипотензии, брадикардии и тахипноэ у младенца. 9
| Книги | ||||||||||||||||||||||||||||||||||||||||||||
| Джеральд Г. Бриггс. Лекарственные препараты при беременности и лактации: Справочное руководство по рискам для плода и новорожденного . 5-е изд. Балтимор: Williams & Wilkins, 1998. | ||||||||||||||||||||||||||||||||||||||||||||
| Томас В. Хейл. Лекарства и материнское молоко . 8-е изд. Амарилло, Техас: Pharmasoft Medical Publishing, 1999. | ||||||||||||||||||||||||||||||||||||||||||||
Томас В. Хейл. Клиническая терапия у кормящих грудью пациенток . Амарилло, Техас: Pharmasoft Medical Publishing, 1999. Амарилло, Техас: Pharmasoft Medical Publishing, 1999. | ||||||||||||||||||||||||||||||||||||||||||||
| Рут Лоуренс. Грудное вскармливание: руководство для медицинских работников. 5-е изд. . Сент-Луис: Мосби, 1999. | ||||||||||||||||||||||||||||||||||||||||||||
| Джек Ньюман, Тереза Питман. Руководство доктора Джека Ньюмана по грудному вскармливанию . Toronto: Harper Collins Publishing, 2000. | ||||||||||||||||||||||||||||||||||||||||||||
| Telephone advice | ||||||||||||||||||||||||||||||||||||||||||||
| Yale-New Haven Hospital Lactation Center: 716–275–0088 (9 a.m. to 5 p.m. EST weekdays) | ||||||||||||||||||||||||||||||||||||||||||||
| Internet resources | ||||||||||||||||||||||||||||||||||||||||||||
| Страница фармакологии грудного вскармливания доктора Хейла (http://www.neonatal.ttuhsc.edu/lact) | ||||||||||||||||||||||||||||||||||||||||||||
| Университет Кейс Вестерн Резерв (http://www.breastfeedingbasics.org) | ||||||||||||||||||||||||||||||||||||||||||||
Нифедипин с замедленным высвобождением (Procardia XL) и верапамил (Calan SR) выделяются в грудное молоко в количествах, меньших, чем терапевтическая доза для детей. ДИАБЕТ Инсулин не выделяется с грудным молоком и считается безопасным для использования во время грудного вскармливания. Ингибиторы альфа-глюкозидазы, такие как акарбоза (Precose), имеют низкую биодоступность, большой молекулярный размер и растворимость в воде, поэтому маловероятно, что они будут выделяться в грудное молоко в клинически значимых количествах. Из-за возможных серьезных побочных эффектов (например, лактоацидоза, гепатотоксичности) у взрослых рекомендуется избегать применения метформина (Глюкофаж) и тиазолидиндионов (например, розиглитазона [Avandia], пиоглитазона [Actos ]), пока не появится больше информации об их применении при грудном вскармливании. ЭПИЛЕПСИЯХотя противосудорожные препараты выделяются в грудное молоко, большинство матерей, нуждающихся в применении этих препаратов, могут безопасно кормить своих детей грудью. 12,13 Определение уровня препарата в сыворотке крови матери может быть полезным дополнением к клиническому наблюдению за ребенком при оценке воздействия препарата на ребенка. Фенитоин (дилантин) и карбамазепин (тегретол) совместимы с кормлением грудью. 6,8,10,12 Хотя ААП считает вальпроевую кислоту и ее производные (вальпроат натрия и дивальпроекс натрия) совместимыми с грудным вскармливанием, некоторые эксперты не рекомендуют их использование во время грудного вскармливания из-за потенциальной фатальной гепатотоксичности у детей младше двух лет. Во время грудного вскармливания предпочтение отдается противосудорожным препаратам, отличным от фенобарбитала и примидона (Мизолина), поскольку медленный метаболизм барбитуратов у ребенка может вызвать седативный эффект. 6,10,12 Уровни в сыворотке младенцев могут быть полезны при мониторинге токсичности. Особые категории лекарствАНТИБИОТИКИПенициллины и цефалоспорины, которые выделяются с молоком в следовых количествах, совместимы с грудным вскармливанием. 6 Существует отдаленная вероятность того, что у ребенка возникнет аллергическая реакция на антибиотик или разовьется диарея, вызванная изменениями кишечной флоры. Триметоприм-сульфаметоксазол (Бактрим, Септра) совместим с грудным вскармливанием, 6 , но его следует избегать у грудных детей младше двух месяцев из-за его потенциального повышения уровня билирубина. 3 Тетрациклин в небольших количествах выделяется с грудным молоком, но кальций в грудном молоке ограничивает его всасывание. Метронидазол (Флагил) классифицируется ААР как препарат, влияние которого на младенцев неизвестно, но он может вызывать беспокойство, поскольку более ранние исследования показали, что его использование во время беременности связано с мутагенностью. 6 Тем не менее, количество, попадающее к младенцу с грудным молоком, намного ниже, чем терапевтическая доза для младенцев, и о побочных эффектах воздействия через грудное молоко не сообщалось. Флуконазол (Дифлюкан) обычно назначают кормящим матерям при молочнице сосков. Он присутствует в грудном молоке, но грудной ребенок может проглотить только 5% обычной детской дозы. 3 Хотя имеется ограниченная информация, противогрибковые препараты для местного применения, такие как клотримазол (Gyne-Lotrimin) или миконазол (Monistat), вызывают очень низкие концентрации в материнской сыворотке, и их использование должно представлять небольшой риск для грудного ребенка. 3 АНТИДЕПРЕССАНТЫ Известно, что материнская депрессия отрицательно сказывается на воспитании детей и развитии ребенка. 14 Было показано, что трициклические антидепрессанты практически не влияют на ребенка, находящегося на грудном вскармливании, хотя AAP считает, что большинство трициклических препаратов могут вызывать беспокойство. Использование флуоксетина (прозака) во время беременности хорошо изучено, и многие молодые матери уже принимают его при родах. Однако его использование во время грудного вскармливания вызывает споры. Длительный период полувыведения флуоксетина и возможность его накопления в грудном молоке побудили к некоторым рекомендациям избегать его применения у женщин, кормящих грудью младенцев раннего возраста. 3 Колики и нервозность связаны с повышенными концентрациями флуоксетина и его метаболитов в сыворотке у грудных детей. 4 Результаты недавнего исследования показали снижение уровня флуоксетина и его метаболита в первые недели жизни у грудных детей, чьи матери получали флуоксетин на протяжении всей беременности и кормления грудью. В настоящее время представляется разумным выбирать СИОЗС с самым низким уровнем в плазме у младенцев, например, сертралин (Золофт) или пароксетин (Паксил). 7,14 Другим вариантом является измерение сывороточных концентраций СИОЗС и основных метаболитов у младенцев в период от двух до шести недель после родов, чтобы убедиться, что лекарство не накапливается. Если мать принимала флуоксетин во время беременности, уровень флуоксетина и норфлуоксетина в сыворотке младенца примерно через шесть недель должен отражать накопление препарата в грудном молоке, а не постоянное присутствие пренатального препарата. 15
АНАЛЬГЕТИКИ Из нестероидных противовоспалительных препаратов (НПВП) предпочтительным выбором является ибупрофен (мотрин), поскольку он плохо проникает в молоко и хорошо изучен у детей. Эпидуральное применение бупивакаина (маркаина), лидокаина (ксилокаина), морфина, фентанила (сублимаза) и суфентанила (суфента) обычно безопасно для кормящих матерей. 8,15,16 Морфин, кодеин и гидрокодон считаются совместимыми с грудным вскармливанием согласно AAP. 6 Меперидин (демерол) не является предпочтительным анальгетиком для кормящих женщин из-за длительного периода полувыведения его метаболита у младенцев. Многократное воздействие анальгетиков, особенно меперидина, может привести к кумуляции препарата и токсическим эффектам у детей младшего возраста или младенцев с ослабленным здоровьем из-за недоразвитой печеночной конъюгации. 16 Когда это возможно, матери должны кормить своих детей грудью перед приемом лекарства, и следует использовать дозы от низких до умеренных. КОНТРАЦЕПТИВНЫЕ СРЕДСТВА Гормоны, содержащиеся в комбинированных оральных противозачаточных таблетках (ОКП), не вредны для младенцев, но, поскольку эстроген снижает выработку материнского молока, кормящим матерям следует по возможности избегать применения этих продуктов. , особенно в первые два месяца грудного вскармливания. Предпочтение отдается противозачаточным средствам, содержащим только прогестин, хотя они также могут снижать выработку молока. Откладывание приема оральных контрацептивов, включая мини-таблетки, содержащие только прогестин, до шести недель после начала грудного вскармливания, а затем использование мини-таблеток, содержащих только прогестин (например, Микронор), позволит матери оценить влияние препарата на ее молоко. поставлять. Если лекарство хорошо переносится, можно использовать репозиторий медроксипрогестерона (Депо-Провера). При необходимости использование внутриматочного противозачаточного средства или другого барьерного метода контрацепции является идеальным. АНЕСТЕЗИОННЫЕ СРЕДСТВАХотя имеется ограниченная информация об анестетиках и их совместимости с грудным вскармливанием, использование пропофола (диприван), тиопентала натрия (пентотал) и энфлурана (этран) должно приводить к незначительному количеству препарата воздействия на грудного ребенка. 16,18 В целом, здоровый доношенный ребенок может безопасно сосать грудь сразу же после операции, когда мать бодрствует и находится в сознании. 7 Таблица 3 3,6–12,15–18 обобщает применение лекарств кормящими матерями с распространенными материнскими заболеваниями. В Таблице 4 5,6 перечислены лекарства, которые не рекомендуется применять кормящим матерям.
CMDh одобряет ограниченное использование бромокриптина для прекращения выработки грудного молока Пресс-релиз 21 августа 2014 г. Лекарство не следует использовать рутинно для предотвращения или остановки выработки молока после родов Координационная группа по взаимному признанию и децентрализованным процедурам – человеческие (CMDh) 1 одобрил большинство рекомендаций по пероральному применению бромкриптинсодержащих препаратов для предотвращения или подавления выработки грудного молока (лактации) после родов. CMDh согласился с тем, что лекарства должны использоваться для этой цели (в дозах до 2,5 мг) только при наличии веских медицинских причин для прекращения лактации, таких как необходимость избежать дальнейшего стресса после потери ребенка во время или сразу после родов или у матерей с ВИЧ-инфекцией, которые не должны кормить грудью. Бромокриптин не следует использовать рутинно для предотвращения или прекращения выработки молока, а также не следует использовать у женщин с повышенным риском серьезных побочных эффектов, включая женщин с различными расстройствами, повышающими кровяное давление, или у женщин, страдающих или имевших заболевания сердца или тяжелые психические расстройства. Позиция CMDh следует за обзором Комитетом по оценке рисков фармаконадзора (PRAC) EMA имеющихся данных о безопасности и эффективности бромокриптина в контроле выработки грудного молока после родов, что привело к этим рекомендациям. Обзор был вызван опасениями во Франции в связи с увеличением количества сообщений о редких, но потенциально серьезных или смертельных побочных эффектах, особенно сердечно-сосудистых побочных эффектах (таких как сердечный приступ и инсульт), неврологических побочных эффектах, таких как судороги (припадки), и психических побочных эффектах (таких как галлюцинации и маниакальные эпизоды). Поскольку лактация является естественным процессом, который в конечном итоге прекращается, если ребенок не находится на грудном вскармливании, и доступны другие средства управления, Французское агентство по лекарственным средствам (ANSM) попросило EMA пересмотреть лекарства и выяснить, перевешивают ли преимущества такого использования риски. Поскольку позиция CMDh в отношении бромокриптина была принята большинством голосов, теперь она будет направлена в Европейскую комиссию, которая примет юридически обязательное решение для всего ЕС. Информация для пациентов
Информация для медицинских работников Следующие рекомендации (некоторые из которых уже включены в информацию о продукте) следует учитывать при назначении бромокриптина для предотвращения или подавления лактации.
Рекомендации PRAC основаны на обзоре имеющихся доказательств безопасности и эффективности перорального приема бромокриптина для профилактики и подавления лактации.
Информация о препаратах, содержащих бромкриптин, будет соответствующим образом обновлена после принятия Европейской комиссией окончательного юридически обязывающего решения. Подробнее о лекарстве Бромокриптин используется для предотвращения или подавления выработки молока у рожавших женщин. Женщины не всегда могут кормить грудью после родов по разным причинам, начиная от мертворождения и ВИЧ-инфекции матери и заканчивая личным выбором. Хотя выработка молока со временем прекращается, женщины тем временем могут испытывать нагрубание молочных желез, подтекание молока, дискомфорт и боль. Бромокриптин является агонистом дофаминовых рецепторов. Он имитирует некоторые действия дофамина, гормона, который регулирует выброс другого гормона, пролактина, который, в свою очередь, контролирует лактацию. В результате бромокриптин предотвращает секрецию пролактина, тем самым предотвращая или подавляя выработку молока. Бромокриптин также используется для лечения других состояний, таких как гиперпролактинемия (высокий уровень пролактина в организме) и болезнь Паркинсона; однако эти виды использования не рассматриваются в данном обзоре. Препараты бромкриптина были разрешены в соответствии с национальными процедурами для различных показаний в следующих государствах-членах ЕС: Австрия, Бельгия, Болгария, Хорватия, Кипр, Чешская Республика, Дания, Эстония, Финляндия, Франция, Германия, Греция, Венгрия, Ирландия, Италия. , Литва, Люксембург, Нидерланды, Польша, Португалия, Румыния, Словакия, Словения, Испания, Швеция и Великобритания, а также Норвегия. Они доступны по рецепту для приема внутрь в таких формах, как таблетки и капсулы, и продаются под различными торговыми названиями (например, Парлодел) и в качестве дженериков. Подробнее о процедуре Пересмотр перорального бромокриптина был начат по запросу Франции 17 июля 2013 г. в соответствии со статьей 31 Директивы 2001/83/ЕС. Обзор этих данных был впервые проведен Комитетом по оценке рисков фармаконадзора (PRAC). Рекомендации PRAC были отправлены в Координационную группу по взаимному признанию и децентрализованным процедурам (CMDh), которая приняла окончательную позицию. Related Posts |

 Этого времени будет вполне достаточно, чтобы организм приспособился вырабатывать достаточное количество молока и стал менее подвержен влиянию чужеродных гормонов. Также, до 6 — 8 недель печень ребенка еще недостаточно зрелая для того, чтобы хорошо расщеплять гормоны контрацептива. По прошествии этого времени, если женщина хочет принимать гормональный контрацептив — начать лучше с прогестерон-содержащих мини-пили. Такой препарат можно быстро отменить, если молока станет заметно меньше. Большинство специалистов по лактации не рекомендуют инъекции Депо-провера, поскольку его действие продолжается три месяца и этот эффект нельзя отменить по желанию. Эстроген-содержащих контрацептивов следует избегать по крайней мере до 6 месяцев и до того времени, когда ребенок уже будет хорошо переваривать твердую пищу.
Этого времени будет вполне достаточно, чтобы организм приспособился вырабатывать достаточное количество молока и стал менее подвержен влиянию чужеродных гормонов. Также, до 6 — 8 недель печень ребенка еще недостаточно зрелая для того, чтобы хорошо расщеплять гормоны контрацептива. По прошествии этого времени, если женщина хочет принимать гормональный контрацептив — начать лучше с прогестерон-содержащих мини-пили. Такой препарат можно быстро отменить, если молока станет заметно меньше. Большинство специалистов по лактации не рекомендуют инъекции Депо-провера, поскольку его действие продолжается три месяца и этот эффект нельзя отменить по желанию. Эстроген-содержащих контрацептивов следует избегать по крайней мере до 6 месяцев и до того времени, когда ребенок уже будет хорошо переваривать твердую пищу.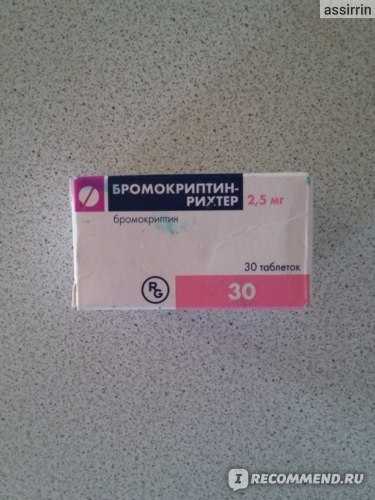 К симптомам гипотиреоза также относятся выпадение волос, сухость кожи, зябкость, плохой аппетит, сильная утомляемость, депрессия, припухлость по передней поверхности шеи. Если в самом деле выявлен гипотиреоз — лекарство для усиления функции щитовидной железы совместимо с грудным вскармливанием.
К симптомам гипотиреоза также относятся выпадение волос, сухость кожи, зябкость, плохой аппетит, сильная утомляемость, депрессия, припухлость по передней поверхности шеи. Если в самом деле выявлен гипотиреоз — лекарство для усиления функции щитовидной железы совместимо с грудным вскармливанием. Пусть у вас будет разумная физическая нагрузка, и потребляйте как минимум 1800 калорий в день, пока вы кормите грудью. Избегайте препаратов для похудения напитков и прочих модных увлечений.
Пусть у вас будет разумная физическая нагрузка, и потребляйте как минимум 1800 калорий в день, пока вы кормите грудью. Избегайте препаратов для похудения напитков и прочих модных увлечений. Если доктор утверждает, что операция никоим образом не скажется на кормлении грудью — спросите совета у кого-нибудь еще. Потому что почти всегда это неправда! Действительно, многие женщины кормят детей после таких операций, хотя бы и не совсем полноценно. Однако, если женщина очень хочет кормить грудью своих будущих детей, ей не следует с легкостью решаться на подобные операции. Женщины, которые перенесли травму молочной железы (ожог, ушиб, лучевую терапию, имели врожденный дефект и т.д.) также по многим перечисленным выше причинам более подвержены проблемам с количеством молока. Большинство из них может кормить ребенка, пусть и не в полной мере.
Если доктор утверждает, что операция никоим образом не скажется на кормлении грудью — спросите совета у кого-нибудь еще. Потому что почти всегда это неправда! Действительно, многие женщины кормят детей после таких операций, хотя бы и не совсем полноценно. Однако, если женщина очень хочет кормить грудью своих будущих детей, ей не следует с легкостью решаться на подобные операции. Женщины, которые перенесли травму молочной железы (ожог, ушиб, лучевую терапию, имели врожденный дефект и т.д.) также по многим перечисленным выше причинам более подвержены проблемам с количеством молока. Большинство из них может кормить ребенка, пусть и не в полной мере.
 Помимо того, что сосание соски влияет на выработку молока, было показано, что это увеличивает риск возникновения отитов, молочницы, а также к преждевременному отказу от груди. Если все же пользуетесь соской — давайте ее после кормления или если видите, что ребенок уж очень любит ее сосать. Отказ от использования соски — эффективный способ увеличить количество молока, когда это необходимо.
Помимо того, что сосание соски влияет на выработку молока, было показано, что это увеличивает риск возникновения отитов, молочницы, а также к преждевременному отказу от груди. Если все же пользуетесь соской — давайте ее после кормления или если видите, что ребенок уж очень любит ее сосать. Отказ от использования соски — эффективный способ увеличить количество молока, когда это необходимо.
 Следует заметить, что нужно проверить состояние здоровья ребенка у хорошего врача.
Следует заметить, что нужно проверить состояние здоровья ребенка у хорошего врача.
 Вечерами и в выходные — никаких бутылочек. Даже то, что вы даете грудь, чтобы ребенок успокоился (вместо соски), легко поможет вам сохранить молоко.
Вечерами и в выходные — никаких бутылочек. Даже то, что вы даете грудь, чтобы ребенок успокоился (вместо соски), легко поможет вам сохранить молоко. Природное угасание грудного вскармливания происходит постепенно и редко начинается до того момента, когда ребенку еще не исполнился год и два месяца.
Природное угасание грудного вскармливания происходит постепенно и редко начинается до того момента, когда ребенку еще не исполнился год и два месяца. А переживания ребенка по поводу резкого отлучения сильно ухудшают состояние матери.
А переживания ребенка по поводу резкого отлучения сильно ухудшают состояние матери.
 Хотя AAP оценивает дилтиазем (Cardizem CD) как совместимый с грудным вскармливанием, уровни, обнаруживаемые в грудном молоке, выше, чем уровни других блокаторов кальциевых каналов, поэтому предпочтительны более безопасные альтернативы. 3,6 Каптоприл (Капотен) и эналаприл (Вазотек) проникают в грудное молоко в небольших количествах. Эти лекарства признаны AAP совместимыми с уходом за больными, хотя они изучены меньше, чем другие альтернативы. 3,6 Поскольку новорожденные очень чувствительны к действию ингибиторов ангиотензинпревращающего фермента (АПФ), их использование кормящими матерями в первый месяц жизни их младенцев может вызывать беспокойство. 7 Гидралазин (апрезолин) выводится из организма в количествах, намного меньших, чем педиатрическая доза, и безопасен, особенно при кратковременном применении после родов. 3,6
Хотя AAP оценивает дилтиазем (Cardizem CD) как совместимый с грудным вскармливанием, уровни, обнаруживаемые в грудном молоке, выше, чем уровни других блокаторов кальциевых каналов, поэтому предпочтительны более безопасные альтернативы. 3,6 Каптоприл (Капотен) и эналаприл (Вазотек) проникают в грудное молоко в небольших количествах. Эти лекарства признаны AAP совместимыми с уходом за больными, хотя они изучены меньше, чем другие альтернативы. 3,6 Поскольку новорожденные очень чувствительны к действию ингибиторов ангиотензинпревращающего фермента (АПФ), их использование кормящими матерями в первый месяц жизни их младенцев может вызывать беспокойство. 7 Гидралазин (апрезолин) выводится из организма в количествах, намного меньших, чем педиатрическая доза, и безопасен, особенно при кратковременном применении после родов. 3,6  10 Основываясь на исследованиях распределения сульфонилмочевины первого поколения в грудном молоке, AAP считает, что толбутамид (ориназа) совместим с грудным вскармливанием. 6,11 Информация о других диабетических средствах менее полна. Глибурид (микроназа) и глипизид (глюкотрол) являются высокосвязывающими белками (от 92 до 99 процентов), производными сульфонилмочевины второго поколения. Природа их связывания с белками неионогенна, поэтому они с меньшей вероятностью будут вытеснены другими лекарственными средствами и вряд ли попадут в грудное молоко. 11 Если какой-либо из препаратов сульфонилмочевины используется, важно следить за грудным ребенком на наличие признаков гипогликемии, таких как повышенная суетливость или сонливость.
10 Основываясь на исследованиях распределения сульфонилмочевины первого поколения в грудном молоке, AAP считает, что толбутамид (ориназа) совместим с грудным вскармливанием. 6,11 Информация о других диабетических средствах менее полна. Глибурид (микроназа) и глипизид (глюкотрол) являются высокосвязывающими белками (от 92 до 99 процентов), производными сульфонилмочевины второго поколения. Природа их связывания с белками неионогенна, поэтому они с меньшей вероятностью будут вытеснены другими лекарственными средствами и вряд ли попадут в грудное молоко. 11 Если какой-либо из препаратов сульфонилмочевины используется, важно следить за грудным ребенком на наличие признаков гипогликемии, таких как повышенная суетливость или сонливость. 11
11  6,10,12
6,10,12  Хотя тетрациклин совместим с грудным вскармливанием, предпочтение отдается другим антибиотикам, особенно при длительном применении. 3,6 Следует избегать применения более новых производных, таких как доксициклин (вибрамицин) или миноциклин (миноцин), из-за более высокой абсорбции младенцами и токсичности для детей (например, окрашивание зубов, снижение роста костей). 7 Хинолоны недостаточно изучены в грудном молоке и не классифицируются AAP. Их следует использовать у кормящих матерей только тогда, когда другие, более изученные варианты не могут быть использованы, и после оценки риска и пользы. 3
Хотя тетрациклин совместим с грудным вскармливанием, предпочтение отдается другим антибиотикам, особенно при длительном применении. 3,6 Следует избегать применения более новых производных, таких как доксициклин (вибрамицин) или миноциклин (миноцин), из-за более высокой абсорбции младенцами и токсичности для детей (например, окрашивание зубов, снижение роста костей). 7 Хинолоны недостаточно изучены в грудном молоке и не классифицируются AAP. Их следует использовать у кормящих матерей только тогда, когда другие, более изученные варианты не могут быть использованы, и после оценки риска и пользы. 3  3 После приема 2 г ААР рекомендует прекратить грудное вскармливание на 12–24 часа. 3,6 Препараты метронидазола для местного применения (MetroGel-Vaginal) вызывают очень низкие концентрации в сыворотке крови матери и не вызывают беспокойства. 3
3 После приема 2 г ААР рекомендует прекратить грудное вскармливание на 12–24 часа. 3,6 Препараты метронидазола для местного применения (MetroGel-Vaginal) вызывают очень низкие концентрации в сыворотке крови матери и не вызывают беспокойства. 3  3,7 Прием разовой суточной дозы перед сном ограничит воздействие препарата на младенца. Селективные ингибиторы обратного захвата серотонина (СИОЗС) обычно являются препаратами первого выбора для лечения депрессии. Сертралин (Золофт), вероятно, будет самым безопасным выбором среди них, потому что он был тщательно изучен, а уровни препарата, обнаруживаемые у грудных детей, обычно минимальны. 7,12
3,7 Прием разовой суточной дозы перед сном ограничит воздействие препарата на младенца. Селективные ингибиторы обратного захвата серотонина (СИОЗС) обычно являются препаратами первого выбора для лечения депрессии. Сертралин (Золофт), вероятно, будет самым безопасным выбором среди них, потому что он был тщательно изучен, а уровни препарата, обнаруживаемые у грудных детей, обычно минимальны. 7,12  Это снижение предполагает отсутствие накопления флуоксетина при воздействии с грудным молоком. 15 Долгосрочные исследования неврологических исходов у детей, подвергавшихся воздействию СИОЗС в грудном молоке, отсутствуют. Этих детей следует внимательно наблюдать.
Это снижение предполагает отсутствие накопления флуоксетина при воздействии с грудным молоком. 15 Долгосрочные исследования неврологических исходов у детей, подвергавшихся воздействию СИОЗС в грудном молоке, отсутствуют. Этих детей следует внимательно наблюдать. НПВП с длительным периодом полувыведения, такие как напроксен (напросин), сулиндак (клинорил) и пироксикам (фелден), могут накапливаться у младенцев при длительном применении. 7
НПВП с длительным периодом полувыведения, такие как напроксен (напросин), сулиндак (клинорил) и пироксикам (фелден), могут накапливаться у младенцев при длительном применении. 7  3,7,17
3,7,17  7
7 
 расстройства. Следует контролировать артериальное давление, чтобы можно было обнаружить ранние признаки повышения и немедленно прекратить лечение.
расстройства. Следует контролировать артериальное давление, чтобы можно было обнаружить ранние признаки повышения и немедленно прекратить лечение. .
.
 Продукты с дозировкой 5 или 10 мг не показаны для такого использования.
Продукты с дозировкой 5 или 10 мг не показаны для такого использования.


