Поздняя беременность. Что такое Поздняя беременность?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Поздняя беременность — это гестация, наступившая у женщины, возраст которой превышает 35 лет. В дополнение к характерным признакам обычной беременности у пациенток более выражены слабость и утомляемость, чаще возникают отеки нижних конечностей, пастозность лица, головные боли, приступы головокружений, тяжесть, болезненные ощущения внизу живота. Увеличивается вероятность развития осложнений. Поздняя беременность диагностируется при помощи гинекологического осмотра, иммунологических экспресс-методов, УЗИ матки. Медикаментозная терапия антибиотиками, гормональными, токолитическими, антиагрегантными и другими препаратами применяется только при наличии показаний.
- Причины
- Патогенез
- Признаки поздней беременности
- Осложнения
- Диагностика
- Ведение поздней беременности
- Прогноз и профилактика
- Цены на лечение
- Бесплодие. Зачатию и вынашиванию плода препятствуют аномалии развития репродуктивных органов, заболевания яичников (хронические оофориты, поликистоз, склерокистоз), фаллопиевых труб (сальпингиты, гидросальпинкс, спаечная болезнь, объемные процессы), матки и ее шейки (эндометриты, полипы, подслизистые миомы, цервициты, истмико-цервикальная недостаточность), спайки в малом тазу.
 Современные методы лечения и репродуктивные технологии позволяют забеременеть пациенткам, которые ранее не могли зачать ребенка. В некоторых случаях восстановление фертильности бывает длительным, гестация наступает после 35 лет.
Современные методы лечения и репродуктивные технологии позволяют забеременеть пациенткам, которые ранее не могли зачать ребенка. В некоторых случаях восстановление фертильности бывает длительным, гестация наступает после 35 лет. - Откладывание беременности. Некоторые женщины сознательно переносят планы по созданию семьи, деторождению на более поздний возраст из-за желания построить карьеру, выйти на более стабильный и высокий финансово-материальный уровень, «пожить для себя». Определенную роль играет увеличение средней продолжительности жизни, расширение возможностей для образования и карьерного роста, эмансипация, изменение общественных взглядов на роль женщины, современные средства и методы контрацепции. В результате во многих развитых странах увеличиваются средний возраст наступления гестации (до 30 и больше лет), а также число поздних первородящих.
- Незапланированная беременность. К 35-40 годам у большинства женщин вопросы планирования семьи решены, зачатие может стать результатом пренебрежения контрацептивными средствами или неэффективности прежних методов предохранения.
 Так, нарушения менструального цикла, вызванные наступающим климаксом, снижают действенность физиологического метода контрацепции, основанного на расчете даты овуляции. После 35-40 лет женская фертильность существенно ухудшается, но это не говорит о развитии бесплодия. Свыше 70% беременностей, наступивших в позднем репродуктивном возрасте, завершаются медицинскими абортами.
Так, нарушения менструального цикла, вызванные наступающим климаксом, снижают действенность физиологического метода контрацепции, основанного на расчете даты овуляции. После 35-40 лет женская фертильность существенно ухудшается, но это не говорит о развитии бесплодия. Свыше 70% беременностей, наступивших в позднем репродуктивном возрасте, завершаются медицинскими абортами. - Гинекологический осмотр. О вероятной гестации свидетельствует синюшность слизистой оболочки вагины и маточной шейки. При бимануальной пальпации форма, размеры, консистенция матки изменены, определяются патогномоничные симптомы (Гегара-Горвица, Снегирева, Пискачека). По мере развития беременности в ходе осмотра на кресле оценивается состояние матки, во влагалище иногда выявляется патологическое содержимое, свидетельствующее об осложнениях.

- Иммунологические тесты на беременность. Использование современных высокочувствительных методов экспресс-диагностики, основанных на определении в моче или сыворотке крови хорионического гонадотропина, позволяет с высокой вероятностью подтвердить факт гестации. Преимуществом иммунологических тестов является получение быстрых результатов и возможность проведения даже в домашних условиях при задержке очередной менструации.
- УЗИ ранних сроков беременности. Эхографический метод дает возможность визуализировать плодное яйцо в полости матки, начиная с 3-4 недели гестационного срока, хотя чаще обследование проводится между 6-10 неделями. УЗИ рекомендовано всем пациенткам с подозрением на беременность. В последующем ультразвуковое исследование применяется для контроля над развитием гестации (УЗИ-скрининг 1, 2, 3 триместра), состоянием плода (фетометрия) и матки.
- Диагностика аномалий развития. С учетом риска хромосомных аберраций и геномных дефектов при поздних гестациях используют методы неинвазивной пренатальной диагностики, при помощи которых можно исследовать ДНК плода, циркулирующие в крови беременной.
 Высокой информативностью отличаются стандартный тест на 5 хромосомных аномалий и расширенный — на 10. По показаниям проводят инвазивные исследования — амниоцентез, биопсию хориона, кордоцентез, плацентоцентез.
Высокой информативностью отличаются стандартный тест на 5 хромосомных аномалий и расширенный — на 10. По показаниям проводят инвазивные исследования — амниоцентез, биопсию хориона, кордоцентез, плацентоцентез. - Достаточный отдых и дозирование нагрузок. Для снижения угрозы прерывания поздней гестации важно ограничить выполнение тяжелых физических работ, поднятие тяжестей, стрессовые ситуации. На течение беременности положительно влияет нормализация ночного сна и отдых в дневное время. При бессоннице применяют седативные фитопрепараты.
- Коррекция рациона. Питание должно быть достаточным по калорийности и сбалансированным по составу, содержать продукты, богатые белком, кальцием, железом, витаминами.
 В осенне-зимний период возможно употребление витаминно-минеральных добавок. При выборе диеты необходимо учитывать рекомендации профильных специалистов.
В осенне-зимний период возможно употребление витаминно-минеральных добавок. При выборе диеты необходимо учитывать рекомендации профильных специалистов. - Подготовка к родам. Выполнение упражнений из специальных комплексов ЛФК для беременных, занятия в группах йоги, аквааэробики, плавания, пилатеса повышают физическую готовность женщины к родовой активности. По наблюдениям акушеров-гинекологов, у таких пациенток роды проходят быстрее, легче, с меньшей частотой осложнений.
- Беременность, роды и перинатальные исходы у женщин позднего репродуктивного возраста: Автореферат диссертации/ Чижова М.А. – 2012.
- Течение и ведение первой гестации у женщин позднего репродуктивного возраста/ Абсерханова З.
 У.// Тезисы докладов II Российского форума «Мать и дитя». — 2000.
У.// Тезисы докладов II Российского форума «Мать и дитя». — 2000. - Аномалии родовой деятельности у первородящих старше 30 лет/ Баев O.P., Белоусова В.С.// Вопросы акушерства, гинекологии и перинатологии. — 2005.
- Беременность и роды при экстрагенитальных заболеваниях: Учебное пособие / Апресян C.B. — 2008.
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
- Возраст влияет на фертильность мужчин и женщин.

- Возраст — это самый важный фактор, влияющий на шансы женщины зачать и родить здорового ребенка.
- Фертильность женщины начинает снижаться после 30 лет, особенно после 35 лет.
- Риск осложнений беременности увеличивается с возрастом женщины.
- Снижение мужской фертильности более незаметно, но возраст мужчины влияет на шансы его (женщины) на зачатие. Мужской возраст старше 45 лет повышает риск невынашивания беременности, а у ребенка риск психических заболеваний и нарушений развития.
- 43% для женщин в возрасте от 30 до 34 лет
- 31% для женщин в возрасте от 35 до 39 лет
- 11% для женщин в возрасте от 40 до 44 лет.
- Ваш врач общей практики
- Акушер или акушер-гинеколог
- Специалист по лечению бесплодия
- Клиника ЭКО
- Здоровый мужчина
- Викторианское управление вспомогательных репродуктивных технологий (VARTA) Тел. (03) 8622 0500
- Sexual Health Victoria (SHV). Чтобы записаться на прием, позвоните в клинику SHV Melbourne CBD Clinic: (03) 9660 4700 или позвоните в клинику SHV Box Hill: (03) 9257 0100 или (бесплатный звонок): 1800 013 952. Эти услуги ориентированы на молодежь.
- du Fosse, NA, van der Hoorn MP, van Lith JMM, et al.
 2020, «Пожилой отцовский возраст связан с повышенным риском самопроизвольного выкидыша: систематический обзор и метаанализ», Human Reproduction Update, vol. 26, нет. 5, стр. 650–669..
2020, «Пожилой отцовский возраст связан с повышенным риском самопроизвольного выкидыша: систематический обзор и метаанализ», Human Reproduction Update, vol. 26, нет. 5, стр. 650–669.. - Харрис И., Фрончак С., Рот Л. и др. 2011, «Фертильность и старение мужчин», Обзоры по урологии, том. 13, нет. 4, стр. e184–e190.
- McGrath J, Petersen L, Agerbo E, et al. 2014, «Комплексная оценка возраста родителей и психических расстройств», JAMA Psychiatry, vol. 4081, эл.
- Шмидт Л., Соботка Т., Бенцен Дж. Г. и др. 2012, «Демографические и медицинские последствия откладывания рождения детей», Human Reproduction Update, vol. 18, нет. 1, стр. 29–43.
- Штайнер А.З., Юкич А.М. 2016, «Влияние женского возраста и нулевой беременности на плодовитость в когорте старшего репродуктивного возраста ‘, Фертильность и бесплодие, том. 105, нет. 6, стр. 1584–1588.
- Биро М.А., Дэйви М.А., Кэролан М., Кили М. 2012, «Пожилой возраст матери и акушерская заболеваемость у рожениц в Виктории, Австралия: популяционное исследование», Австралийский и новозеландский журнал акушерства и гинекологии, том.
 52, нет. 3, стр. 229–234.
52, нет. 3, стр. 229–234. - Чемберс Г., Пол Р., Харрис К. и др. 2017 г. «Лечение вспомогательными репродуктивными технологиями в Австралии и Новой Зеландии: совокупный показатель живорождения как показатель успеха», Medical Journal of Australia, vol. 207, нет. 3, стр. 114–118.
МКБ-10
Z35.5 Z35.9
Общие сведения
С конца 1970-х и начала 1980-х годов в мире стремительно увеличивается число женщин, решившихся родить ребенка в 40 лет и даже позднее. К началу 2000-х количество 35-39-летних рожениц возросло на 90%, а частота зачатий в возрасте 40 и более лет — на 87%. В ряде случаев поздняя беременность является первой. Актуальность правильного сопровождения таких гестаций обусловлена повышенным риском акушерских осложнений и декомпенсации хронических заболеваний, которыми чаще страдают женщины среднего возраста. Однако рождение позднего первого или повторного ребенка имеет ряд положительных аспектов. Обычно с увеличением возраста пациентки снижается уровень стресса, испытываемого при беременности и в послеродовом периоде, что благоприятно сказывается на физическом, эмоциональном и интеллектуальном развитии ребенка.
Поздняя беременность
Причины
Оптимальным сроком для зачатия и вынашивания здорового ребенка является возрастной промежуток с 18 до 35 лет. Именно в этот период женщина имеет максимальную фертильность, а ее физическая форма позволяет родить с минимальным риском акушерских и экстрагенитальных осложнений. Однако существует ряд биологических, медицинских и социальных предпосылок, способствующих наступлению беременности в более позднем возрасте:
Данные статистики свидетельствуют о постоянном росте процента разводов и числа женщин, вступающих в повторный брак. В подобных обстоятельствах решение родить «позднего» не первого ребенка может быть продиктовано желанием упрочить новую семью. Некоторые беременности зрелого возраста становятся результатом сознательного отказа от контрацепции, продиктованного религиозными взглядами и традициями семьи.
Патогенез
Поздняя беременность развивается так же, как и у более молодых пациенток. Однако естественные возрастные изменения женского организма и характерные для зрелого возраста патологические расстройства оказывают влияние на течение ее отдельных этапов.
Признаки поздней беременности
О возможном наступлении гестации у женщин зрелого возраста могут свидетельствовать появление утренней тошноты, рвоты, отвращения к некоторым запахом, изменение пищевых пристрастий, нарушение аппетита. Как и в начале обычной беременности, пациентки жалуются на сонливость, перепады настроения, раздражительность, общее недомогание, приступы головокружений.
Осложнения
Риск осложненного течения гестации у пациенток старшего возраста в 2-5 раз выше, чем у 20-30-летних. 35-39 лет — возрастной пик многоплодия, оказывающего повышенную нагрузку на организм женщины даже у молодых беременных. Нарушение проходимости труб и строения эндометрия из-за раннее перенесенных инвазивных вмешательств и заболеваний репродуктивной сферы увеличивает вероятность поздней внематочной беременности. У возрастных беременных в 2,7 раза чаще наблюдаются гестозы, в том числе в виде самой тяжелой формы — преэклампсии, в 4,5 раза — гестационный диабет, в 3,2 раза — явный диабет, требующий проведения инсулинотерапии.
Из-за гормонального дисбаланса, соматических расстройств, возрастания частоты генетических дефектов и хромосомных аберраций у плода (с 0,08% в 25 лет до 5% к 45 годам) вероятность самопроизвольного выкидыша повышается в 3 раза и достигает 33%. Преждевременные роды у женщин с поздней гестацией наступают в 4 раза чаще, причем, иногда их вызывают искусственно из-за выявленных осложнений. В результате возникновения хронической плацентарной недостаточности в 2 раза увеличивается частота рождения детей с недостаточным весом. Рождается больше крупных плодов (преимущественно у пациенток с сахарным диабетом).
Поскольку в III триместре у беременных старше 40 лет восьмикратно повышается риск отслойки плаценты, антенатальная гибель плода встречается на 50% чаще, чем у молодых женщин. В родах у пациенток позднего возраста нередко наблюдаются слабость родовой деятельности, разрывы шейки матки, влагалища, промежности, гипотонические кровотечения, ДВС-синдром, острые экстрагенитальные патологии (инфаркт миокарда, инсульт, отслойка сетчатки). В 40% случаев 35-40-летним беременным выполняется кесарево сечение, после достижения 40 лет этот показатель достигает 47%. При поздних беременностях материнская смертность повышается вдвое.
В 40% случаев 35-40-летним беременным выполняется кесарево сечение, после достижения 40 лет этот показатель достигает 47%. При поздних беременностях материнская смертность повышается вдвое.
Диагностика
Задачами диагностического этапа являются подтверждение факта гестации, раннее выявление возможных аномалий плода, динамическое наблюдение за его развитием, определение возможных рисков в период поздней беременности. Комплексное обследование включает такие физикальные, лабораторные, инструментальные методы диагностики, как:
Для оценки течения гестации и состояния женщины в динамике сравнивают показатели общего анализа крови, общего анализа мочи, данные биохимических исследований (уровень глюкозы крови и др.). При необходимости назначают лабораторные исследования для мониторинга беременности (определение уровней плацентарного лактогена, плацентарного фактора роста, свободного b-ХГЧ, свободного эстриола, трофобластического β-1-гликопротеина). Для исключения инфекций, приводящих к внутриутробному поражению плода, беременную обследуют на TORCH-комплекс. Пациентку консультируют терапевт, офтальмолог, невропатолог, по показаниям осматривают уролог, кардиолог, эндокринолог, инфекционист, пульмонолог и другие профильные специалисты. Беременность позднего возраста дифференцируют с ранним климаксом, миомой матки, аменорей на фоне яичниковой недостаточности и других заболеваний, нарушающих менструальный цикл.
Ведение поздней беременности
Задачей врачебной тактики при ведении беременных пациенток зрелого возраста является предупреждение возможных осложнений (как акушерских, так и экстрагенитальных) и, при отсутствии противопоказаний, плановая подготовка к естественным родам. Медицинское сопровождение беременности позднего возраста предполагает тщательное наблюдение за состоянием здоровья пациентки, коррекцию ее образа жизни, терапию сопутствующих расстройств. Обычно возрастным беременным рекомендованы:
Медицинские препараты разных групп (антибиотики, спазмолитики, токолитики, антиагреганты, периферические вазодилататоры) применяют по показаниям с учетом их возможного влияния на плод. Иногда для сохранения гестации требуется назначение гормонов. Хотя частота родоразрешений путем кесарева сечения у беременных позднего репродуктивного возраста повышается, при правильной дородовой подготовке, отсутствии серьезных акушерских противопоказаний (узкий таз, крупный ребенок, косое или поперечное положение плода, предлежание плаценты) и тяжелых соматических расстройств предпочтительны естественные роды.
Прогноз и профилактика
У здоровых беременных в возрасте от 35 лет и старше при хорошо организованном медицинском наблюдении гестация в 90% случаев протекает без осложнений, может быть завершена естественным способом. В профилактических целях женщинам, планирующим позднюю беременность, рекомендована прегравидарная подготовка с посещением акушера-гинеколога, терапевта, окулиста, по показаниям — других специалистов. Проводится санация очагов хронической инфекции, осуществляется кариотипирование для исключения хромосомных аномалий у плода. После наступления зачатия важны ранняя постановка на учет в женской консультации, выбор оптимальной программы ведения беременности, добросовестное выполнение врачебных рекомендаций.
Источники
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Поздняя беременность и роды | Клиника Эксперт
«Всему своё время». Как современная медицина может изменить представления о времени? С врачом-акушером-гинекологом, репродуктологом «Клиника Эксперт» Смоленск Бабич Еленой Николаевной говорим о позднем материнстве.
«Всему своё время». Как современная медицина может изменить представления о времени?
С врачом-акушером-гинекологом, репродуктологом «Клиника Эксперт» Смоленск Бабич Еленой Николаевной говорим о позднем материнстве.
— Елена Николаевна, если раньше женщины старались родить первого ребёнка до 25-ти, то сейчас рожают и тридцатилетние и сорокалетние. Как медицина определяет возрастные рамки поздней (или возрастной) беременности? Поздняя беременность – это во сколько лет?
Если сделать краткий экскурс в историю, то ещё в 70-80-х годах XX века всех женщин старше 25-28 лет называли старородящими. Наилучшим для беременности считался возраст около 20-ти лет.
За последние несколько десятков лет произошло кардинальное изменение представлений в этой области. Возраст поздней беременности постепенно увеличивался, последовательно проходя 30-, 35-летний рубеж.
Сегодня не редкость женщины, рожающие первого ребёнка в 30 и более лет. По современным представлениям возраст поздней беременности — это после 40-ка лет. Термин «старородящие» больше в медицине не применяется.
Термин «старородящие» больше в медицине не применяется.
К периоду полового созревания у девушки имеется
порядка 400-450 тыс. фолликулов. Каждый
месяц определённое их количество теряется
— У каждой женщины свой детородный потенциал. Возможно ли при помощи методов современной медицины выяснить свой «запас материнства»?
Да. Чтобы понимать, как это работает, нужно знать следующее. У каждой женщины запас фолликулов закладывается ещё во внутриутробном периоде. К периоду полового созревания у неё имеется порядка 400-450 тыс. фолликулов. Каждый месяц определённое их количество теряется.
Потенциал к рождению детей почти полностью зависит от состояния яичников. Чтобы его определить, выполнятся ряд исследований. Среди них:
— экспертное УЗИ яичников.В процессе исследования подсчитывается число так называемых антральных фолликулов, которые позднее дозревают и превращаются в яйцеклетку. Также можно спрогнозировать, с какой скоростью будет истощаться запас яйцеклеток;
— тест EFORT, включающий несколько анализов крови на гормоны, а также прямые маркёры работы яичников — антимюллеров гормон (АМГ) и ингибин-B. Они позволяют помочь не только в оценке потенциала к беременностям, но и того, как яичники могут реагировать на гормональное стимулирование;
Они позволяют помочь не только в оценке потенциала к беременностям, но и того, как яичники могут реагировать на гормональное стимулирование;
— определение фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ).
— Врачи могут помочь женщинам продлить их репродуктивный возраст?
Да. Уровень современной медицины таков, что женщина может родить в любом возрасте. Это, среди прочего, стало возможным благодаря внедрению прогрессивных репродуктивных технологий — например, экстракорпорального оплодотворения (ЭКО).
Как правильно подготовиться к беременности, какие анализы необходимо сдать? Читайте здесь
— Рожать «поздно» стало модным. Среди тех, кого в СССР некорректно называли «старородящими», Николь Кидман, Марина Могилевская, Ольга Дроздова, Моника Беллуччи, Марсия Кросс. В позднем материнстве ищут плюсы. Так, например, утверждают, что роды после 35-ти омолаживают, а детки возрастных родителей более талантливы. Наука это подтверждает?
Наука это подтверждает?
В отношении омоложения скажу, что это скорее психологическое явление. Женщина в этом возрасте чаще может полностью посвятить себя малышу, становится более терпеливой, иначе воспринимает хлопоты, связанные с ребёнком. В целом она становится более активной.
Кроме того, есть и определённая биологическая сторона вопроса: существуют данные, что поздние роды ведут к смещению менопаузы на более поздний возраст.
Что касается того, что эти детки от поздних родов более талантливы: скорее всего это связано с тем, что ими больше занимаются в плане воспитания, развития.
— Расскажите о рисках поздней беременности. В чём её опасность?
Растёт риск невынашивания беременности, поскольку в этот период жизни выше вероятность наличия (и обострения) хронических заболеваний. Более высок риск возникновения у плода патологии. Чаще возникает многоплодная беременность, а также послеродовые осложнения.
С точки зрения медицины самый
лучший период для родов — 19-26 лет
— Планирование поздней беременности отличается от подготовки к вынашиванию и рождению малыша в молодые годы?
Я бы сказала, что особо не отличается, хотя свои нюансы есть. Это, например, касается образа жизни, возможного наличия большего числа хронических недугов у женщины.
Это, например, касается образа жизни, возможного наличия большего числа хронических недугов у женщины.
Чем опасны ТОРЧ-инфекции для беременных? Читайте здесь
— С чего начать будущим родителям при планировании поздней беременности?
Подготовка к поздней беременности начинается уже за полгода до зачатия. Её планирование обычно включает пересмотр неких устоявшихся жизненных моментов, которые у «взрослых» женщин встречаются статистически чаще. Это может быть, например, нерациональное питание, вредные привычки. Необходимо по согласованию с доктором прекратить приём некоторых лекарств. Ограничить физические нагрузки в тренажерных залах. Не посещать бани и сауны.
Важно пройти всестороннее медицинское обследование, пролечить все острые и хронические заболевания, психологически подготовиться к предстоящей беременности.
— Вы рассказали о планировании беременности естественным путём. Отличается ли процесс подготовки к беременности при помощи ЭКО?
Некоторые различия есть. Основополагающий принцип — попытаться обнаружить причину того, почему не получалось забеременеть естественным путём, выявить возможные патологии. Для этого женщина должна заблаговременно посетить репродуктолога, который, исходя из её конкретной ситуации, составит индивидуальный план обследования. В него могут входить анализы, исследования, которые при подготовке к обычной беременности планово не назначаются.
Основополагающий принцип — попытаться обнаружить причину того, почему не получалось забеременеть естественным путём, выявить возможные патологии. Для этого женщина должна заблаговременно посетить репродуктолога, который, исходя из её конкретной ситуации, составит индивидуальный план обследования. В него могут входить анализы, исследования, которые при подготовке к обычной беременности планово не назначаются.
Критический предельный возраст, когда
рожать уже не рекомендуется — 50 лет
— Елена Николаевна, ведение поздней беременности для врача-акушера-гинеколога имеет свои особенности? Например, показана ли плановая госпитализация на сохранение в период вынашивания малыша?
Особенности беременности и родов у возрастных первородящих есть. При постановке на учёт она попадает в группу беременности высокого риска. Такие женщины планово ложатся для наблюдения в стационары (гинекологические и акушерские). Также проводится плановая дородовая госпитализация, т. е. на роды женщина попадает не по скорой, а уже находясь в стационаре.
е. на роды женщина попадает не по скорой, а уже находясь в стационаре.
Ведение таких беременных имеет свои особенности, так как у них чаще встречаются различные патологии — например, гестационный сахарный диабет, иные заболевания эндокринной системы, проблемы со стороны сердечно-сосудистой системы. Поэтому их наблюдают не только акушеры-гинекологи, но и врачи других специальностей, проводится консультация врача-генетика и генетические скрининги.
В какое время года лучше планировать беременность? Читайте здесь
К вопросу о родах у таких женщин. С возрастом уменьшается эластичность тканей матки, слабеет мышечный тонус, ухудшается подвижность костей таза. Всё это повышает риск травматизации матери и ребёнка.
— Мы рассмотрели с вами плюсы и минусы поздней беременности. Но всё же: какой возраст с позиции медицины считается критическим? Когда рожать уже не рекомендуется даже если репродуктивное здоровье позволяет?
Критический предельный возраст — 50 лет.
С точки зрения медицины вообще и репродуктологии в частности, самый лучший период для родов — 19-26 лет.
Для справки:
Бабич Елена Николаевна
Выпускница лечебного факультета Смоленского государственного медицинского института (ныне университет) 1988 года.
С 1988 по 1989 год проходила интернатуру по акушерству и гинекологии. Врач высшей категории.
В настоящее время — врач-акушер-гинеколог и репродуктолог в «Клиника Эксперт» Смоленск. Принимает по адресу: ул. 8 Марта, д. 20.
Другие материалы по темам:
Даже если вам немного за… Что происходит с организмом, когда вам 45?
Острая проблема. Как вырваться из замкнутого круга мужского бесплодия?
Роды больше не драма: повивальное искусство от древности до наших дней
Почему сотни женщин в США ежегодно умирают при родах? | Беременность | JAMA
Роды часто сопряжены с тревогой для матерей, но смерть обычно не является главной задачей для американских женщин.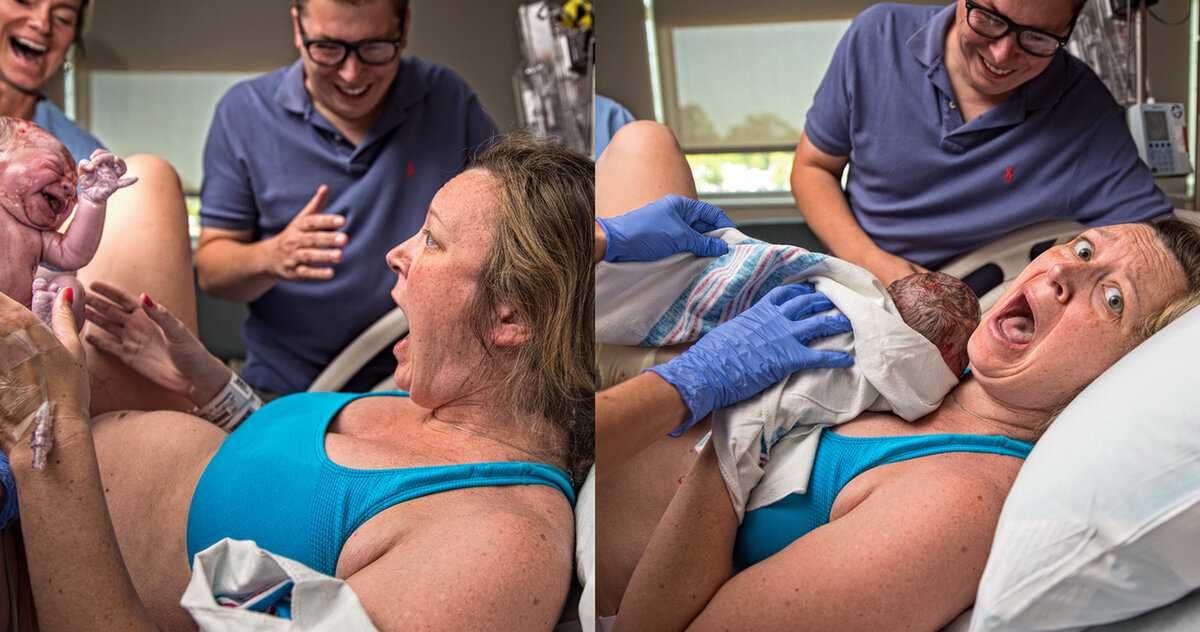 До настоящего времени. Крупное расследование, проведенное USA Today в прошлом году, пришло к выводу, что «США — самое опасное место в развитом мире для рождения ребенка». Газета Washington Post предупредила, что по мере того, как глобальные показатели материнской смертности в последние десятилетия снижались, число женщин в Соединенных Штатах (США), умирающих при родах, росло — точно так же, как в Афганистане, Лесото и Свазиленде.
До настоящего времени. Крупное расследование, проведенное USA Today в прошлом году, пришло к выводу, что «США — самое опасное место в развитом мире для рождения ребенка». Газета Washington Post предупредила, что по мере того, как глобальные показатели материнской смертности в последние десятилетия снижались, число женщин в Соединенных Штатах (США), умирающих при родах, росло — точно так же, как в Афганистане, Лесото и Свазиленде.
Приблизительно 800 женщин в США ежегодно умирают во время беременности и в течение 42 дней после родов. По оценкам, коэффициент материнской смертности в 2015 году составил 26,4 на 100 000 живорождений. Все развитые страны показали лучшие результаты: 4,4 на 100 000 живорождений в Швеции, 9,2 в Соединенном Королевстве и 7,3 в Канаде. Фактически, редакционная статья Lancet от 2017 года воспевала, что «беременность в Великобритании никогда не была более безопасной». По данным международных групп, уровень материнской смертности снизился примерно на 44% во всем мире с 19с 90 по 2015 год — снижение на 48% для промышленно развитых стран. Согласно статистике США, с 2000 по 2014 год смертность, связанная с беременностью, выросла примерно на 27%. Национальный центр статистики здравоохранения Центров по контролю и профилактике заболеваний (CDC) не публиковал официальные данные об уровне материнской смертности с 2007 года. «уровень материнской смертности, когда такая страна, как Монголия, может сообщить об этом», — говорит Мэриан МакДорман, доктор философии, из Центра демографических исследований Мэриленда. «Наши данные о материнской смертности — настоящий беспорядок».
Согласно статистике США, с 2000 по 2014 год смертность, связанная с беременностью, выросла примерно на 27%. Национальный центр статистики здравоохранения Центров по контролю и профилактике заболеваний (CDC) не публиковал официальные данные об уровне материнской смертности с 2007 года. «уровень материнской смертности, когда такая страна, как Монголия, может сообщить об этом», — говорит Мэриан МакДорман, доктор философии, из Центра демографических исследований Мэриленда. «Наши данные о материнской смертности — настоящий беспорядок».
Хотя 166 из 183 стран снизили уровень материнской смертности в период с 1990 по 2013 год, работая над достижением Целей развития тысячелетия Организации Объединенных Наций, «усилия в США почти не предпринимались, отчасти потому, что мы понятия не имели, какие у нас показатели смертности». материнская смертность», — говорит МакДорман.
Редкие смерти, отрывочные данные
Беременные пациентки редко умирают во время родовспоможения, но в 1990-х годах акушеры неправильно регистрировали случаи смерти. В 2003 году CDC попытался лучше выявлять случаи смерти, связанные с беременностью, добавив поле для проверки свидетельств о смерти, если умершая была беременна или родила. Однако только в 2015 году каждый штат добавил графу в свои свидетельства о смерти. И отчетность до сих пор не стандартизирована; недавнее исследование CDC показало, что 15% сообщений о материнской смертности в 4 штатах были неверными.
В 2003 году CDC попытался лучше выявлять случаи смерти, связанные с беременностью, добавив поле для проверки свидетельств о смерти, если умершая была беременна или родила. Однако только в 2015 году каждый штат добавил графу в свои свидетельства о смерти. И отчетность до сих пор не стандартизирована; недавнее исследование CDC показало, что 15% сообщений о материнской смертности в 4 штатах были неверными.
Данные о причинах смерти при родах или послеродовом периоде также неполны. Работа 35 государственных и местных комитетов по анализу материнской смертности состоит в том, чтобы проанализировать отредактированные записи пациентов, чтобы узнать, что пошло не так, и рекомендовать способы устранения факторов, способствующих этому. Однако комитеты по обзору в некоторых штатах не финансируются и полагаются на врачей-добровольцев.
«Эти комитеты варьируются от одного акушера-гинеколога, рассматривающего случаи смерти, до полных междисциплинарных комитетов, которые приходят к консенсусу в отношении того, как преобразовать данные в действия для предотвращения смерти», — говорит Торри Мец, доктор медицины, магистр наук, директор перинатальных исследований Университета Юты. здравоохранения и член наблюдательных комитетов в Юте и Колорадо.
здравоохранения и член наблюдательных комитетов в Юте и Колорадо.
Чтобы помочь штатам принять меры в соответствии с выводами их комитетов по анализу материнской смертности, Merck for Mothers, которая в течение 10 лет выделила 500 миллионов долларов на сокращение материнской смертности во всем мире, профинансировала усилия по профилактике в 12 штатах. Инициативы варьировались от лечения связанных с беременностью осложнений, таких как депрессия, насилие в семье и сердечно-сосудистые заболевания, до помощи клиницистам в улучшении лечения гипертонии, кровотечения и других неотложных акушерских состояний. А недавно принятый закон будет выделять 12 миллионов долларов ежегодно в течение 5 лет для укрепления комитетов по контролю за материнской смертностью в каждом штате.
В большинстве штатов ежегодно происходит слишком мало материнских смертей, чтобы проводить значимые вмешательства для предотвращения этих смертей, утверждает Стивен Кларк, доктор медицинских наук, профессор акушерства и гинекологии в Медицинском колледже Бейлора. «Большинство этих обзорных комитетов просто собирают категории смерти — процент женщин, умерших от сердечно-сосудистых заболеваний, гипертонической болезни или эмболической болезни, — что не является полезной информацией или недостаточно детализировано, чтобы позволить нам сделать больше, чем заламывать руки и говорить, что мы нужно что-то делать с материнской смертностью», — говорит он.
«Большинство этих обзорных комитетов просто собирают категории смерти — процент женщин, умерших от сердечно-сосудистых заболеваний, гипертонической болезни или эмболической болезни, — что не является полезной информацией или недостаточно детализировано, чтобы позволить нам сделать больше, чем заламывать руки и говорить, что мы нужно что-то делать с материнской смертностью», — говорит он.
Когда Кларк руководил программой акушерской безопасности для Больничной корпорации Америки (HCA) с ее 210 000 родов в год, он снизил уровень материнской смертности в HCA примерно вдвое по сравнению со средним показателем по стране, введя 2 протокола для беременных пациенток: один запускал автоматическую и быструю антигипертензивную терапию. терапия, когда пациенты превышали определенные пороги артериального давления, а другой побудил к экстренному рентгену грудной клетки для поиска отека легких, когда женщина сообщила об одышке.
«Анализируя данные о миллионах рождений, мы могли бы найти шаги, в отношении которых не было бы никаких компромиссов», — говорит Кларк, который призывает к созданию национального комитета по рассмотрению материнской смертности. По его словам, только собирая и анализируя данные штатов о материнской смертности, клиницисты и исследователи могут надеяться найти более широкие закономерности и повторяющиеся ошибки, которые позволят разработать национальный план действий, основанный на фактических данных.
По его словам, только собирая и анализируя данные штатов о материнской смертности, клиницисты и исследователи могут надеяться найти более широкие закономерности и повторяющиеся ошибки, которые позволят разработать национальный план действий, основанный на фактических данных.
Борьба с предотвратимой смертностью
Более 60% смертей, связанных с беременностью, в США можно предотвратить, говорится в крупном отчете за 2018 год. Кровоизлияния, сердечно-сосудистые и коронарные заболевания, кардиомиопатия или инфекция стали причиной почти половины смертей, но основные причины смерти различались в зависимости от расы. Преэклампсия и эклампсия, а также эмболия были основными причинами смерти неиспаноязычных чернокожих женщин, в то время как проблемы с психическим здоровьем привели к большему количеству смертей среди неиспаноязычных белых женщин. Смерть была наиболее распространена в течение 42 дней после родов (45%).
Согласно отчету, медицинские ошибки, неэффективное лечение и отсутствие координации помощи со стороны врачей и больниц являются основными причинами предотвратимых смертей. Смерть матери в больнице часто отражает отсутствие подготовки к редким или катастрофическим осложнениям, говорит Барбара Леви, доктор медицинских наук, вице-президент по политике в области здравоохранения Американского колледжа акушеров и гинекологов.
Смерть матери в больнице часто отражает отсутствие подготовки к редким или катастрофическим осложнениям, говорит Барбара Леви, доктор медицинских наук, вице-президент по политике в области здравоохранения Американского колледжа акушеров и гинекологов.
«Маловероятно, что в какой-то одной больнице за последние 5 лет не было случаев материнской смертности, потому что абсолютные цифры относительно невелики», — говорит Леви. Следовательно, «больницы прилагают больше усилий для оказания неотложной медицинской помощи, которые происходят каждый день, по сравнению с теми, которые случаются раз в несколько лет».
Калифорния, где ежегодно рождается почти 500 000 детей, столкнулась с высоким уровнем материнской смертности — 16,9 на 100 000 живорождений, — начиная с 2006 года. California Maternal Quality Care Collaborative (CMQCC), которая стимулировала широкомасштабные инициативы по повышению безопасности и качества в 240 родильных домах штата. CMQCC, базирующаяся в Стэнфордском университете, создала «наборы инструментов» для повышения качества наиболее предотвратимых причин материнской смертности. Инструментарий включает основанные на фактических данных практики и рекомендации по их реализации. Что еще более важно, CMQCC мобилизует информационно-пропагандистские усилия, которые помогают клиницистам следовать передовым методам и преодолевать барьеры, в том числе мешающие больничной культуре.
Инструментарий включает основанные на фактических данных практики и рекомендации по их реализации. Что еще более важно, CMQCC мобилизует информационно-пропагандистские усилия, которые помогают клиницистам следовать передовым методам и преодолевать барьеры, в том числе мешающие больничной культуре.
«Врачи, столкнувшиеся с акушерским кровотечением, могут застрять, выполняя три или четыре D&C вместо того, чтобы следовать стандартному плану лечения послеродового кровотечения», — объясняет Эллиотт Мейн, доктор медицинских наук, медицинский директор CMQCC. Но если больница примет обязательный план лечения кровотечения и проведет инструктаж для своего персонала, «это прекрасно — наблюдать, как команда начинает действовать, когда все знают, что делать», — говорит Мейн.
Вдохновленный успехом Калифорнии в снижении показателей материнской смертности, Альянс за инновации в области материнского здоровья (AIM) призывает больницы по всей стране внедрять «наборы» передовых методов обеспечения материнской безопасности. Например, пакет акушерских кровотечений требует, чтобы в больницах были тележки для неотложной помощи с лекарствами и оборудованием, необходимым для немедленного оказания помощи матери с кровотечением. Контрольный список на тележке описывает, как распознать кровотечение и справиться с ним. «Физиология беременности может значительно усложнить распознавание того, что у пациентки проблемы», — говорит Леви. «Молодые здоровые женщины не показывают нам классических признаков кровотечения».
Например, пакет акушерских кровотечений требует, чтобы в больницах были тележки для неотложной помощи с лекарствами и оборудованием, необходимым для немедленного оказания помощи матери с кровотечением. Контрольный список на тележке описывает, как распознать кровотечение и справиться с ним. «Физиология беременности может значительно усложнить распознавание того, что у пациентки проблемы», — говорит Леви. «Молодые здоровые женщины не показывают нам классических признаков кровотечения».
В прошлом году AIM получала 2 миллиона долларов в год в течение 5 лет для расширения своих национальных усилий по охране материнства. В настоящее время страховочные комплекты используются в 23 штатах, но цель AIM состоит в том, чтобы каждое родильное учреждение в США использовало комплекты в течение 5 лет и «изменило свою культуру, взяв на себя обязательства по обеспечению качества и безопасности», — говорит Леви.
The Toughest Fixes
Сделать роды более безопасными в больницах может быть не так сложно, как исправить отсутствие дородового ухода или выяснить причины послеродовой смертности. «Материнская смертность — это жизненно важный признак нашего общества, который нельзя решить, просто изменив систему здравоохранения», — говорит Мэри-Энн Этибет, доктор медицины, магистр делового администрирования, исполнительный директор Merck for Mothers.
«Материнская смертность — это жизненно важный признак нашего общества, который нельзя решить, просто изменив систему здравоохранения», — говорит Мэри-Энн Этибет, доктор медицины, магистр делового администрирования, исполнительный директор Merck for Mothers.
«Полностью ошеломлен» Гэри Хэнкинс, доктор медицинских наук, заведующий кафедрой акушерства и гинекологии Медицинского отделения Техасского университета в Галвестоне, штат Техас, описал свою реакцию на то, что самоубийство, убийство или передозировка наркотиков были причиной почти половины послеродовых смертей в Техасе. Большинство из этих женщин не получали психиатрической помощи, доступ к которой молодым матерям может быть очень затруднен, говорит Хэнкинс, которая ранее работала в Техасском комитете по контролю за материнской смертностью.
«Более половины родов в США покрывается программой Medicaid, которая перестает платить за уход за беременными через шесть недель после родов», — говорит он. Еще одна проблема: матери приносят своих новорожденных для осмотра ребенка, но многие пропускают свой послеродовой 6-недельный визит, когда может быть диагностирована депрессия и другие потенциально опасные для жизни проблемы. Решение Хэнкинса? Внедрить в Медицинском отделении Техасского университета план, предусматривающий посещение матери и ребенка через 2 недели после родов.
Решение Хэнкинса? Внедрить в Медицинском отделении Техасского университета план, предусматривающий посещение матери и ребенка через 2 недели после родов.
Защитники интересов пациентов, такие как общественные работники здравоохранения и доулы, также должны быть интегрированы в системы ухода, чтобы поддерживать женщин из групп риска, когда на карту поставлена их жизнь, говорит Этибет из Merck. «Без защитников пациентов женщины, борющиеся со злоупотреблением психоактивными веществами или проблемами психического здоровья, в частности, могут потеряться в системе, потому что они беспокоятся о последствиях обмена этой информацией со своими врачами», — говорит она. «Нам нужно стимулировать новые типы партнерских отношений, чтобы прислушиваться к женщинам».
Устранение расового неравенства в материнской смертности оказывается самой большой проблемой из всех. Мейн говорит, что чернокожие женщины продолжают умирать при родах в 3-4 раза чаще, чем белые женщины, независимо от основных факторов риска, таких как ожирение и гипертония. «Рассказ о том, что чернокожие женщины не получают дородового ухода, это неправда, и в этом обвиняют мать», — говорит он. «У чернокожих женщин совсем другой опыт родов, чем у белых женщин, из-за отсутствия доверия к медицинской системе и тому, как с ними обращаются. Людям не нравится слышать слово «р», но это реально, если ты черный. Это трудно решить, но это путешествие, которое нам предстоит пройти».
«Рассказ о том, что чернокожие женщины не получают дородового ухода, это неправда, и в этом обвиняют мать», — говорит он. «У чернокожих женщин совсем другой опыт родов, чем у белых женщин, из-за отсутствия доверия к медицинской системе и тому, как с ними обращаются. Людям не нравится слышать слово «р», но это реально, если ты черный. Это трудно решить, но это путешествие, которое нам предстоит пройти».
Несмотря на недавнюю негативную прессу о кризисе материнской смертности в США, некоторые эксперты выражают оптимизм. «За последние несколько лет мы много сделали», — говорит Мэри Д’Альтон, доктор медицинских наук, заведующая кафедрой акушерства и гинекологии Колумбийского университета. «Есть основания надеяться, что многие из этих усилий снизят предотвратимую материнскую смертность и заболеваемость. Мы должны оставаться сосредоточенными на этом прогрессе и предоставлять женщинам ту заботу, которой они заслуживают».
Возраст и фертильность — Лучшее здоровье, канал
Действия для этой страницы
Резюме
Читать полный информационный бюллетеньВозраст влияет на способность зачать и родить здорового ребенка как у мужчин, так и у женщин.
Возраст женщины и фертильность
Женщина рождается со всеми яйцеклетками, которые у нее будут в течение жизни. Ее яйцеклетки стареют вместе с ней, уменьшаясь в качестве и количестве. Возраст является единственным наиболее важным фактором, влияющим на фертильность женщины. Хотя хорошее здоровье повышает шансы забеременеть и родить здорового ребенка, оно не перевешивает влияние возраста на фертильность женщины.
Хотя хорошее здоровье повышает шансы забеременеть и родить здорового ребенка, оно не перевешивает влияние возраста на фертильность женщины.
Женщина в возрасте от 25 до 25 лет имеет 25-30% шанс забеременеть каждый месяц. Фертильность обычно начинает снижаться, когда женщине около 30 лет, и особенно после 35 лет. К 40 годам вероятность забеременеть в любом месячном цикле составляет около 5%.
Женский возраст и ЭКО
Существует распространенное заблуждение, что лечение ЭКО может преодолеть возрастное бесплодие. Возраст женщины также влияет на шансы на успех ЭКО. В Австралии вероятность живорождения в результате одного полного цикла ЭКО (который включает в себя все переносы свежих и замороженных/размороженных эмбрионов после одной стимуляции яичников) составляет примерно:
Для женщин старшего возраста вероятность рождения ребенка увеличивается, если они используют яйцеклетки, пожертвованные более молодой женщиной.
Возраст женщины и осложнения беременности
Риск осложнений беременности также увеличивается с возрастом. Риск выкидыша и хромосомных аномалий у плода возрастает с 35 лет. Такие осложнения, как гестационный диабет, предлежание плаценты (когда плацента закрывает всю или часть шейки матки, что увеличивает риск отслойки плаценты), кесарево сечение и мертворождение также чаще встречаются у пожилых женщин, чем у молодых.
Состояния, которые могут повлиять на фертильность женщины, включают эндометриоз и синдром поликистозных яичников (СПКЯ).
Возраст мужчины и фертильность
Хотя влияние возраста женщины на фертильность известно уже давно, более поздние исследования показали, что возраст партнера-мужчины также влияет на вероятность беременности и здоровье во время беременности.
Мужская фертильность обычно начинает снижаться в возрасте от 40 до 45 лет, когда снижается качество спермы. Увеличение мужского возраста снижает общие шансы на беременность и увеличивает время до беременности (количество менструальных циклов, необходимое для наступления беременности), а также риск выкидыша и гибели плода.
Дети пожилых отцов также имеют повышенный риск проблем с психическим здоровьем (хотя это все еще редко). У детей отцов в возрасте 40 лет и старше вероятность развития расстройства аутистического спектра в 5 раз выше, чем у детей отцов в возрасте 30 лет и младше. У них также несколько повышен риск развития шизофрении и других психических расстройств в более позднем возрасте.
Куда обратиться за помощью
Ссылки
Эта страница была подготовлена в консультации с и одобрена к:
Эта страница была подготовлена в консультации с и одобрена к:
Оставьте отзыв об этой странице
Была ли эта страница полезной?
Дополнительная информация
Отказ от ответственности за содержание
Содержание этого веб-сайта предоставляется только в информационных целях. Информация о терапии, услуге, продукте или лечении никоим образом не одобряет и не поддерживает такую терапию, услугу, продукт или лечение и не предназначена для замены рекомендаций вашего врача или другого зарегистрированного медицинского работника.

 Современные методы лечения и репродуктивные технологии позволяют забеременеть пациенткам, которые ранее не могли зачать ребенка. В некоторых случаях восстановление фертильности бывает длительным, гестация наступает после 35 лет.
Современные методы лечения и репродуктивные технологии позволяют забеременеть пациенткам, которые ранее не могли зачать ребенка. В некоторых случаях восстановление фертильности бывает длительным, гестация наступает после 35 лет. Так, нарушения менструального цикла, вызванные наступающим климаксом, снижают действенность физиологического метода контрацепции, основанного на расчете даты овуляции. После 35-40 лет женская фертильность существенно ухудшается, но это не говорит о развитии бесплодия. Свыше 70% беременностей, наступивших в позднем репродуктивном возрасте, завершаются медицинскими абортами.
Так, нарушения менструального цикла, вызванные наступающим климаксом, снижают действенность физиологического метода контрацепции, основанного на расчете даты овуляции. После 35-40 лет женская фертильность существенно ухудшается, но это не говорит о развитии бесплодия. Свыше 70% беременностей, наступивших в позднем репродуктивном возрасте, завершаются медицинскими абортами.
 Высокой информативностью отличаются стандартный тест на 5 хромосомных аномалий и расширенный — на 10. По показаниям проводят инвазивные исследования — амниоцентез, биопсию хориона, кордоцентез, плацентоцентез.
Высокой информативностью отличаются стандартный тест на 5 хромосомных аномалий и расширенный — на 10. По показаниям проводят инвазивные исследования — амниоцентез, биопсию хориона, кордоцентез, плацентоцентез. В осенне-зимний период возможно употребление витаминно-минеральных добавок. При выборе диеты необходимо учитывать рекомендации профильных специалистов.
В осенне-зимний период возможно употребление витаминно-минеральных добавок. При выборе диеты необходимо учитывать рекомендации профильных специалистов. У.// Тезисы докладов II Российского форума «Мать и дитя». — 2000.
У.// Тезисы докладов II Российского форума «Мать и дитя». — 2000.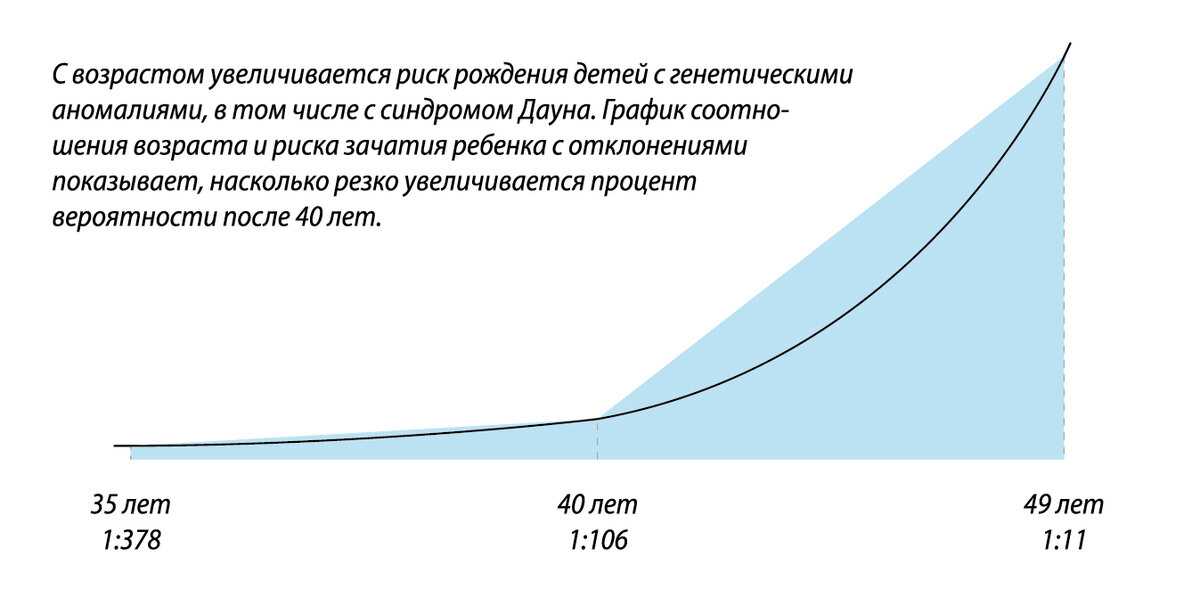
 2020, «Пожилой отцовский возраст связан с повышенным риском самопроизвольного выкидыша: систематический обзор и метаанализ», Human Reproduction Update, vol. 26, нет. 5, стр. 650–669..
2020, «Пожилой отцовский возраст связан с повышенным риском самопроизвольного выкидыша: систематический обзор и метаанализ», Human Reproduction Update, vol. 26, нет. 5, стр. 650–669.. 52, нет. 3, стр. 229–234.
52, нет. 3, стр. 229–234.