Лекарства для ингаляций небулайзером, какие лекарства можно использовать для детей
Группы ингаляционных препаратов:
- Антисептики (Фурацилин, Диоксидин, Мирамистин)
- Антибиотики (Гентамицин, Тобрамицин)
- Анестетики (Лидокаин)
- Гормональные препараты (Кромогексал, Будесонит, Пульмикорт, Дексаметазон)
- Иммуномодуляторы (Интерферон, Деринат)
- Муколитики (Флуимуцил, Лазолван, Амброксол, Амброгексал, Пульмозим, Ацетилцистеин)
- Бронходилятаторы (Беродуал, Фенотерол, Вентолин, Беротек, Саламол)
- Фитотерапия (Ротокан, Туссамаг, Хлорофиллипт)
- Сосудосуживающие средства (Адреналин, Нафтизин)
- Щелочные и солевые растворы (0,9% физиологический раствор)
Не рекомендуются использовать для небулайзеров:
- Все растворы, содержащие масла
- Суспензии и растворы, содержащие взвешенные частицы, в том числе отвары и настои трав
- Растворы эуфиллина, папаверина, платифиллина, димедрола и им подобные средства
- Препараты, содержащие спиртовые растворы
- Рекомендации при проведении ингаляций детям:
- Нельзя заставлять ребенка дышать часто во время ингаляций
- Нельзя проводить ингаляции сразу после еды
- Нельзя самопроизвольно назначать или увеличивать лекарственные дозы, назначенные врачом
- После ингаляций дайте ребенку отдохнуть
Растворы для ингаляций при лечении детей:
Беродуал (фенотерол и бромид ипратропиума раствор для ингаляций)
Взрослым и детям старше 12 лет – 2 мл (40 капель) препарата на 1 ингаляцию, до 4 раз в день
Детям от 6 до 12 лет – 1 мл (20 капель) препарата на 1 ингаляцию, до 4 раз в день
Детям до 6 лет – 0,5 мл (10 капель) препарата на 1 ингаляцию, до 3 раз в день
Атровент (бромид ипратропиума 0,025% раствор для ингаляций)
Взрослым и детям старше 12 лет – 0,5 мг (40 капель) на 1 ингаляцию, 3–4 раза в день
Детям 6–12 лет – 0,25 мг (20 капель) на 1 ингаляцию, 3–4 раза в день
Детям до 6 лет – по 0,1–0,25 мг (8-20 капель) на 1 ингаляцию, 3–4 раза в день (под наблюдением врача).
Рекомендованную дозу перед применением разводят физиологическим раствором до объема 4 мл.
- Муколитики (препараты, разжижающие мокроту
АЦЦ (ацетилцистеин 10% раствор для инъекций)
Взрослым и детям старше 12 лет – 3 мл препарата на 1 ингаляцию, 1-2 раза в день
Детям от 6 до 12 лет – 2 мл препарата на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 6 лет – 1-2 мл препарата на 1 ингаляцию, 1-2 раза в день
Рекомендуемую дозу препарата необходимо развести с физиологическим раствором в соотношении 1:1.
Взрослым и детям старше 6 лет – 2-3 мл раствора на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 6 лет – 2 мл раствора на 1 ингаляцию 1-2 раза в день
Детям до 2 лет – 1 мл раствора на 1 ингаляцию, 1-2 раза в день
Для приготовления ингаляционного раствора необходимо развести дозу препарата с физиологическим раствором в соотношении 1:1
Нарзан, Боржоми (слабощелочные минеральные воды)
На 1 ингаляцию используют 3-4 мл минеральной воды, 2-4 раза в день.
Перед ингаляцией минеральную воду следует отстоять до дегазации.
Синупрет (гомеопатический фитопрепарат — капли на основе экстрактов растений)
Для приготовления ингаляционного раствора препарат необходимо предварительно развести в физиологическом растворе:
Для детей от 6 до 16 лет – в соотношении 1:2 (на 1 мл препарата 2 мл физраствора)
Для детей от 2 до 6 лет – в соотношении 1:3 (на 1 мл препарата 3 мл физраствора)
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.
Мукалтин (таблетки на основе экстракта корня алтея)
Для приготовления ингаляционного раствора необходимо 1 таблетку растворить в 80 мл физиологического раствора до полного растворения таблетки без оставления осадка
На 1 ингаляцию используют 3-4 мл полученного раствора, 3 раза в день.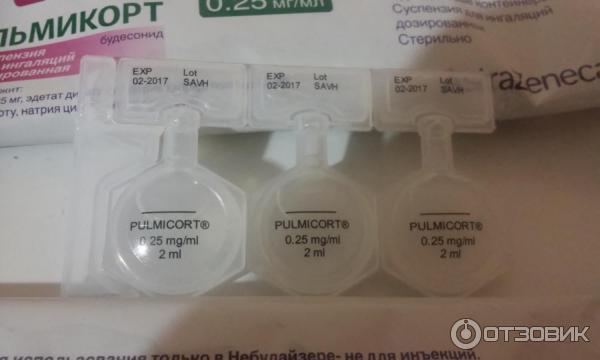
- Гормональные и антигистаминные препараты
Пульмикорт (будесонид — суспензия для ингаляций. «детская» (0,25 мг/мл) и «взрослая» (0,5 мг/мл) дозировка
Взрослые/пожилые и дети старше 12 лет – 1 мг на 1 ингаляцию, 1-3 раза в день
Дети от 6 мес. и до 12 лет – 0,25 мг на 1 ингаляцию, 1-3 раза в день
Этот препарат не используют в ультразвуковых небулайзерах. Если разовая доза препарата меньше 2 мл, то необходимо добавить физиологический раствор для увеличения объема раствора до 2 мл.
Суточная доза препарата:
0,25 мг/мл – 1 мл по 0,25 мг/мл
0,5 мг/мл – 2 мл по 0,25 мг/мл
0,75 мг/мл – 3 мл по 0,25 мг/мл
1 мг/мл – 4 мл по 0,25 мл/мг или 2 мл по 0,5 мг/мл
1,5 мг/мл – 3 мл по 0,5 мг/мл
2 мг/мл – 4 мл по 0,5 мг/мл\
Дексаметазон (0,4% раствор для инъекций, 4 мг/мл)
На 1 ингаляцию используют 0,5 мл (2 мг) препарата, до 4 раз в день.
Для приготовления ингаляционного раствора добавляют к рекомендуемой дозе 3 мл физиологического раствора.
- Антибиотики и антисептики
Фурацилин (нитрофурал 0,024% водный раствор, 1:5000)
Для ингаляции используют готовый раствор фурацилина по 4 мл на 1 ингаляцию 2 раза в день. Раствор приготавливается и покупается в аптеке, также можно приготовить раствор самостоятельно, растворив 1 таблетку фурацилина в 100 мл физиологического раствора до полного растворения таблетки без осадка.
Гентамицин (4% раствор сульфата гентамицина для инъекций, 40 мг/мл)
Взрослым и детям старше 12 лет – 0,5 мл (20 мг) препарата на 1 ингаляцию, 1-2 раза в день
Детям от 2 до 12 лет – 0,25 мл (10 мг) препарата на 1 ингаляцию, 1-2 раза в день
Для приготовления ингаляционного раствора к дозе препарата следует добавить 3 мл физиологического раствора.
Мирамистин (0,01% раствор)
Взрослым и детям старше 12 лет для ингаляции используют готовый 0,01%-ный раствор мирамистина по 4 мл на 1 ингаляцию 3 раза в день.
Детям до 12 лет для приготовления раствора для ингаляций препарат следует развести физиологическим раствором в соотношении 1:2.
инструкция по применению и какие использовать
Беликова Екатерина Вячеславовна — врач, высшее медицинское образование
|
Статья подготовлена Беликовой Екатериной Вячеславовной, врач, с высшим образованием. Специально для сайта medprostor.by |
Содержание:
- Классификация препаратов для ингаляций
- Какие растворы подходят для детей
- Какие растворы подходят для взрослых
- Подбор раствора для ингаляции в зависимости от диагноза
- Бронхит
- Бронхоспазм
- Насморк
- Гайморит
- Фарингит
- Ларингит
- Ангина
При заболеваниях респираторного тракта терапевты часто назначают раствор для ингаляции. Для этого необходимо иметь специальный прибор – небулайзер. Такой способ лечения применим при патологии любого отдела респираторного тракта. Необходимо правильно подобрать раствор и его дозировку, чтобы получить лечебные действия без побочных эффектов.
Для этого необходимо иметь специальный прибор – небулайзер. Такой способ лечения применим при патологии любого отдела респираторного тракта. Необходимо правильно подобрать раствор и его дозировку, чтобы получить лечебные действия без побочных эффектов.
Классификация препаратов для ингаляций
Выделяется обширная классификация растворов, применяемых для ингаляций. Разновидность препарата зависит от диагноза.
-
Бронхолитики. Применяются для расширения бронхов при их сужении (обструктивный бронхит, бронхиальная астма). Используя Беродуал, Атровент, Беротек.
-
Муколитики. Разжижают и выводят мокроту вверх по респираторному тракту. Используются в случае, если мокрота становится слишком вязкой. Применяют Амброксол, АЦЦ, Лазолван.
-
Противовоспалительные и гормональные средства. Применяют при ларингите и других заболеваниях, сопровождающихся воспалением.
 Использовать Пульмикорт, Декасан.
Использовать Пульмикорт, Декасан.
-
Антибактериальные препараты, антисептики. Используют только при доказанной природе инфекционного заболевания, например, трахеит или бронхит с гнойной мокротой. Применяют Фурацилин, Флуимуцил-Антибиотик ИТ.
-
Антигистаминные средства. Применяют во время аллергии: Кромгексал.
-
Иммуномодуляторы. Используют в качестве дополнительной терапии, когда человек часто болеет респираторными вирусными инфекциями. Используют Интерферон, Деринат.
Категорически не рекомендуется применение средства самостоятельно. Могут возникнуть серьезные побочные эффекты. Например, если использовать антибиотики при вирусных заболеваниях, состояние пациента может обостриться грибковой инфекцией.
Какие растворы подходят для детей
Раствор для ингаляций включает инструкцию по применению, ей следует строго руководствоваться. На всех средствах указан возраст, с которого можно начинать использовать раствор.
На всех средствах указан возраст, с которого можно начинать использовать раствор.
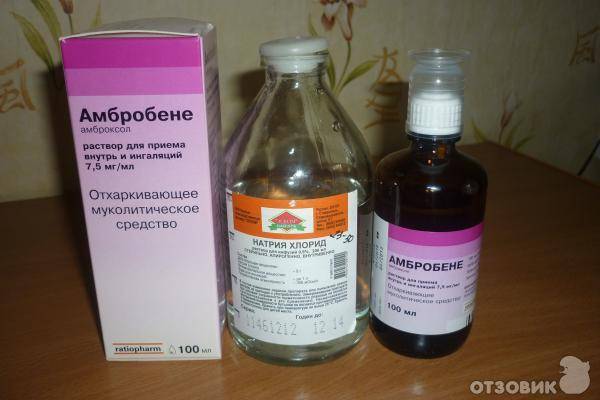
Большинство антибактериальных препаратов для ингаляции применимы только с 2-3 летнего возраста. Гормональные средства рекомендуется применять с 4-6 летнего возраста. Для усиления выведения мокроты при продуктивном кашле используют Амбробене, Амброксол. Они применимы с 3 месяцев. Более серьезным считается Флуимуцил. Его используют с 2 лет.
Чтобы снизить концентрацию препарата, его необходимо развести. Педиатр расскажет, как разводить препарат физраствором для ингаляций, чтобы получить эффект.
Какие растворы подходят для взрослых
Для назначения лекарства учитывают состояние здоровья. Например, если человек страдает от иммунодефицита, не рекомендуется применять ингаляции с антибиотиками. Это вызовет грибковую инфекцию. Гормональные ингаляции не делают людям эндокринными нарушениями.
Если здоровье пациента удовлетворительно, он может использовать любые препараты для ингаляции, в соотношении с определяемыми симптомами болезни. У терапевта узнают, какие растворы для ингаляций применимы.
У терапевта узнают, какие растворы для ингаляций применимы.
Подбор раствора для ингаляции в зависимости от диагноза
Лекарственные средства определяются врачом терапевтом, инфекционистом, пульмонологом и другими специалистами в зависимости от поставленного диагноза. Если самостоятельно выбрать раствор, высок риск осложнений, так как нужно знать, как развести раствор для ингаляции правильно.
Многие препараты разбавляют физраствором. Некоторые пациенты не знают, каким физраствором делать ингаляцию. Для этого применяется стерильная жидкость из аптеки, которую набирают шприцем и перемещают в небулайзер.
Не рекомендуется самостоятельно делать физраствор из поваренной соли, так как он должен быть стерилен. Поэтому пациенту нет необходимости знать, как приготовить раствор для ингаляций, его только покупают.
Бронхит
Бронхит – воспалительное заболевания бронхиального дерева. При нем возможен сухой или влажный кашель.
-
Пертуссин. Разжижает и выводит мокроту. Препарат примененим для влажного и сухого кашля. Обладает сильным противокашлевым действием. Взрослые осуществляют ингаляции до еды по 15 мл 3 раза в сутки. Для детей от 3 до 6 лет используется 5 мл 2 раза в сутки. После 6 лет применяют 10 мл 3 раза в сутки.
-
Лазолван, Амброгексал. Раствор для ингаляций, разжижающий и выводящий мокроту. В основе средства лежит амброксола гидрохлорид. По инструкции к применению средство используют с 2-летнего возраста в концентрации 2 мл до 2 раз в сутки. Детям старше 6 лет: 3 мл 2 раза в день. Взрослым: 4 мл 3 раза в сутки.
-
Минеральная вода Боржоми или Нарзан. В них содержится на соль, которая способствует увлажнению слизистой оболочки. Раствор можно применять для любых возрастов. В детском возрасте используют 3-4 мл 2-3 раза в сутки. Взрослым: 5 мл 3-4 раза в сутки.

-
Хлорофиллипт. Обладает антисептическим эффектом. Подходит для бронхита с гнойной мокротой. Разведение осуществляют в концентрации 1 мл препарата на 10 мл физраствора. Детям делают ингаляции 2 в день по 3 мл раствора. Взрослым можно делать 4 ингаляции в день концентрации 5 мл раствора.
-
АЦЦ, Флуимуцил. Сильно разжижают и выводят мокроту. Детям с 2 до 6 лет применяют 2 мл средства до 2 раз в день. С 6 до 12 лет дозировка увеличивают до 2 мл 3 раза в сутки. Взрослым можно использовать 3 мм до 4 раз в сутки.
-
Пульмикорт. Относится к гормональным веществам на основе будесонида. Показан при воспалительном бронхите. Его разводят в соотношении 1 мл препарата на 2 мл физраствора. Детям от 6 месяцев и старше применяют дозировку 0,25- 0,5 мг за 1 сутки. Для взрослых дозировку увеличивают до 2 мг в сутки.
Чтобы не переразжижить мокроту, все дозировки следует соблюдать полностью.
Бронхоспазм
При бронхоспазме сужается просвет бронхов, поэтому мокрота не может выйти наружу.
-
Беродуал. Расширяет просвет бронхов, степень действия зависит от количества препарата. Для детей до 6 лет средство должно применяться не более 10 капель. Детям старше 6 лет применяют до 40 капель, в зависимости от тяжести заболевания. Взрослым можно применять по 80 капель в тех же критериях.
-
Пульмовент. Раствор для ингаляций, по инструкции устраняет спазм бронхов. Детям до 6 лет назначают до 12 капель. После 6 лет используют до 24 капель. Взрослым – до 48 капель. Применяют 3-4 раза в день.
Бронхоспазм – опасное состояние, которое необходимо быстрее устранить.
Насморк
Перед проведением ингаляции рекомендуется прочистить носовые ходы, чтобы пары проходили беспрепятственно.
-
Синупрет.
 Растительное средство, снимающее воспаление, отек. Обладает небольшим антибактериальным действием. Устраняет воспаление в носовых пазухах. Используют для детей от 2 лет. Его разводят соотношении 1 мл препарата на 2 мл физраствора. Применяют 2 раза в сутки. Для детей от 6 лет разведение 1:2, применяют 2 раза в сутки. Для взрослых разведение 1:1, применяется в 3 раз в сутки.
Растительное средство, снимающее воспаление, отек. Обладает небольшим антибактериальным действием. Устраняет воспаление в носовых пазухах. Используют для детей от 2 лет. Его разводят соотношении 1 мл препарата на 2 мл физраствора. Применяют 2 раза в сутки. Для детей от 6 лет разведение 1:2, применяют 2 раза в сутки. Для взрослых разведение 1:1, применяется в 3 раз в сутки.
-
Эвкалиптовое масло. Препарат разводят в соотношении 7 капель на 100 гр. раствора. Вдхание может осуществляться только с помощью паровых приборов, но не небулайзеров. Обладает увлажняющим, антибактериальным действием. Снимает раздражение и воспаление.
-
Физраствор. Это наиболее подходящее средство, практически не имеет противопоказаний, применяется в любом возрасте. Родители должны знать, как делать ингаляции с физраствором ребенку. Используют концентрацию 2 мл для детей, 4-5 мл – для взрослых. Ингаляции делают 2-3 раза в сутки.
 Как заправить ингалятор физраствором: жидкость помещается в контейнер и плотно закручивается крышкой, подсоединяются трубочки и маска.
Как заправить ингалятор физраствором: жидкость помещается в контейнер и плотно закручивается крышкой, подсоединяются трубочки и маска.
Также можно применять ингаляции с помощью Нарзана и Боржоми в той же концентрации.
Гайморит
Гайморит – воспалительный процесс в носовых пазухах. Применяются те же препараты, что и при насморке, но обязательно должны употребляться системные антибактериальные средства.
Фарингит
Фарингит – воспаление горла и окружающей лимфоидной ткани.
-
Тонзилгон Н. Растительное, антисептическое средство. Подходит для детей с самого рождения. Для детей с 1 года применяют 1мл препарата на 2 мл физраствора. Для взрослых используется в отношении 1:1. Используют 1-2 раза в сутки.
-
Ротокан. Это средство на основе ромашки, календулы. Обладает антисептическим, успокаивающим действием.
 Для получения необходимой жидкости 10 мл препарата разводят 50 мл физраствора. Для детей используют концентрацию 2 мл 2 раза в сутки, взрослым можно использовать 4мл 4 раз в сутки.
Для получения необходимой жидкости 10 мл препарата разводят 50 мл физраствора. Для детей используют концентрацию 2 мл 2 раза в сутки, взрослым можно использовать 4мл 4 раз в сутки.
При фарингите средства используются редко, в основном применимы для полоскания.
Ларингит
Ларингит – воспаление гортани, которое сопровождает простудное заболевание.
-
Дексаметазон. Гормональное средство, показано для снятия воспаления. Как сделать раствор для ингаляции: 2 мл препарата на 2 мл физраствора. Показан к применению с трёхлетнего возраста. Рекомендуется единократное использование для устранения лающего кашля.
-
Применяют те же препараты, что и при фарингите.
Рекомендовано перед применением гормонального средства проконсультироваться с терапевтом для снижения риска побочных эффектов.
Ангина
Ангина – гнойное воспаление миндалин.
-
Хлорофиллипт в том же разведении, что и для бронхита.
-
Мирамистин. Обладает антисептическим, успокаивающим действием. Как приготовить раствор для ингаляции: 2 мл средства на 2 мл физраствора. Ингаляции 2 раза в сутки.
- Фурацилин. Антибактериальное средство. Его не разводят, оно практически не имеет противопоказаний, применимо с детского возраста. Используется 2 мл для детей, 5 мл для взрослых. Можно применять 2-3 раза в день.
Если появилось побочное действие от выбранного препарата, следует незамедлительно прекратить его употребление. После завершения лечения рекомендуется повторно пройти обследование у врача.
Краткие выводы
- Раствор для ингаляции выбирается исходя из диагноза поставленного врачом.

- Раствор для ингаляции детям должен выбираться только под руководством врача, так как дети более чувствительны на лекарства.
- Взрослый выбирает раствор для ингаляции в зависимости от состояния здоровья. Если человек страдает от иммунодефицита, не использование антибиотиков, в любом другом случае применяется любое лекарство в зависимости от поставленного диагноза
инструкция по применению раствора для приема внутрь и ингаляции Лазолван®
- Главная
- Статьи
- Как делать ингаляцию с Лазолваном
Как готовят Лазолван® для ингаляций? Как правильно проводить ингаляцию взрослому и ребенку? Какие дозы препарата назначают и сколько длится курс лечения?
Как разводить Лазолван
для ингаляций?
Ингаляционное лечение органов дыхания имеет ряд преимуществ перед пероральной терапией, то есть применением традиционных лекарственных форм — сиропов, капель, таблеток1. Одно из немногих отхаркивающих средств, облегчающих выведение мокроты, которое можно использовать ингаляционно — препарат Лазолван®, выпускаемый в форме раствора2. Каким образом применять Лазолван® для ингаляций?
Одно из немногих отхаркивающих средств, облегчающих выведение мокроты, которое можно использовать ингаляционно — препарат Лазолван®, выпускаемый в форме раствора2. Каким образом применять Лазолван® для ингаляций?
Как разводить Лазолван
для ингаляций?
Ингаляционное лечение органов дыхания имеет ряд преимуществ перед пероральной терапией, то есть применением традиционных лекарственных форм — сиропов, капель, таблеток1. Одно из немногих отхаркивающих средств, облегчающих выведение мокроты, которое можно использовать ингаляционно — препарат Лазолван®, выпускаемый в форме раствора2. Каким образом применять Лазолван® для ингаляций?
Как приготовить раствор для ингаляции?
Необходимо помнить, что некоторые препараты не заливают в камеру прибора для проведения ингаляций в исходном виде. Например, чтобы достичь максимального увлажнения при ингаляциях препаратом Лазолван®, его нужно развести. Для этого препарат смешивают с 0,9% раствором натрия хлорида (физраствором)
в соотношении 1:11.
Для этого препарат смешивают с 0,9% раствором натрия хлорида (физраствором)
в соотношении 1:11.
Если врач назначил ингаляции с лекарственным средством Лазолван®, необходимо учитывать, что только одна форма препарата применяется для проведения ингаляционной терапии, — раствор, предназначенный для приема внутрь и ингаляций. Сироп с этой целью использовать запрещено. Для приготовления рабочего раствора понадобятся:
- Лазолван® раствор
- 0,9% раствор натрия хлорида
Раствор Лазолван® необходимо развести с изотоническим раствором (0,9% натрия хлорид) в соотношении 1:1. Например, для приготовления 4 мл готового раствора необходимо смешать 2 мл раствора для приема внутрь Лазолван® и 2 мл натрия хлорида (0,9%) 2.
Как делать ингаляцию?
Перед тем, как проводить процедуру, нужно внимательно изучить инструкцию по эксплуатации прибора для ингаляции. Раствор Лазолван® можно использовать в различных современных ингаляторах — ультразвуковом, компрессионном, меш-ингаляторе. Исключение составляют приборы, в которых препарат подвергается нагреванию — паровые ингаляторы1,2.
Исключение составляют приборы, в которых препарат подвергается нагреванию — паровые ингаляторы1,2.
Способ применения препаратов для ингаляций прост. Независимо от типа прибора, с помощью которого будет проводиться процедура, перед использованием рекомендуется подогреть раствор препарата для ингаляций до температуры тела. После этого его заливают в чистый сухой резервуар ингалятора и приступают к процедуре1,2.
Во время ингаляционной терапии не рекомендуется дышать глубоко, поскольку это может спровоцировать приступ кашля. Чтобы этого избежать, при проведении ингаляций лучше сохранять привычный ритм дыхания, без резких или глубоких вздохов1,2.
Как делать ингаляцию ребенку?
Процедуру можно проводить через час, а лучше — через полтора часа после приема пищи и физической нагрузки3.
У детей раннего возраста для проведения процедуры следует использовать ингаляционную маску соответствующего размера. Чтобы контакт лекарства с глазами был минимален, а также для уменьшения потерь препарата маска должна плотно прилегать к лицу4. У детей старше 3 лет лучше использовать мундштук для ингаляций через рот — при его применении доставка мелкодисперсного аэрозоля в нижние дыхательные пути увеличивается в несколько раз по сравнению с маской4,5.
У детей старше 3 лет лучше использовать мундштук для ингаляций через рот — при его применении доставка мелкодисперсного аэрозоля в нижние дыхательные пути увеличивается в несколько раз по сравнению с маской4,5.
Педиатры также не рекомендуют проводить лечение препаратом Лазолван вечером, поскольку муколитическое действие средства может наступить в ночное время. Это повлечет за собой усиление кашля ночью и нарушение сна1.
Как проводить ингаляцию взрослому?
Основные правила ингаляционной терапии у детей распространяются и на взрослых пациентов. Им тоже рекомендуется делать ингаляцию лишь спустя час и более после приема пищи. Кроме того, на протяжении часа до и после процедуры запрещается курить. Говорить во время ингаляционной терапии тоже крайне нежелательно3.
Показания к ингаляционной терапии, дозировки, сколько дней применять?
Ингаляции препаратом Лазолван® широко применяются для лечения различных заболеваний респираторного тракта как у детей, так и у взрослых. К числу показаний для назначения относятся1,2:
К числу показаний для назначения относятся1,2:
- острый и хронический бронхит
- пневмония (воспаление легких)
- хроническая обструктивная болезнь легких (ХОБЛ)
- бронхиальная астма (в случаях, когда она сопровождается кашлем с трудноотделяемой бронхиальной слизью)
- бронхоэктатическая болезнь
Детям младше 6 лет делают одну или две ингаляции по 2 мл раствора в сутки. Отметим, что препарат разрешено назначать малышам любого возраста, с рождения. Дозировка раствора составляет 2 мл, в которых содержится 15 мг активного вещества — амброксола гидрохлорида. После разведения с растворителем 0,9% натрия хлоридом объем рабочего раствора составит 4 мл2.
Согласно инструкции по применению, если состояние взрослого или ребенка после курса процедур в течение 4-5 дней не улучшается, необходима консультация врача. Дальнейшее ингаляционное лечение препаратом Лазолван® возможно только по его рекомендации2.
Особые указания
Не следует комбинировать препарат Лазолван® с противокашлевыми средствами, затрудняющими выведение мокроты2.
В случаях, когда ингаляционная терапия препаратом Лазолван® назначается больному, страдающему бронхообструктивным синдромом, врач может комбинировать муколитик с препаратами, которые расширяют просвет бронхов, — бронхолитиками. Их применение позволяет предотвратить бронхоспазм, который может возникнуть непосредственно во время процедуры2.
Во время курса лечения лекарственными средствами, проявляющими муколитический эффект, в том числе и препаратом Лазолван®, необходимо пить много жидкости, желательно больше, чем обычно, — это помогает улучшить отхождение мокроты и ускорить выздоровление1.
Как лечить кашель с мокротой? Почему развивается кашлевой рефлекс и как лечить кашель с мокротой? Как классифицируются препараты, которые назначаются при влажном кашле?
Почему кашель долго не проходит? Почему кашель долго не проходит и в чем причины хронического кашля? Когда нужна немедленная помощь врача и какие препараты назначают в таких случаях?
Все статьи
По вашему запросу нет статей
Таблетки №20
Таблетки №50
Капсулы пролонгированного
действия
Сироп с 0 лет
Сироп с 6 лет
Раствор для приёма
внутрь
и ингаляций
Таблетки №20
Таблетки №50
Капсулы пролонгированного
действия
Сироп с 0 лет
Сироп с 6 лет
Раствор для приёма
внутрь
и ингаляций
Таблетки №20
Таблетки №50
Капсулы пролонгированного
действия
Сироп с 0 лет
Сироп с 6 лет
Раствор для приёма
внутрь
и ингаляций
Препараты, используемые для ингаляций
Для большинства людей регулярное использование небулайзера — это важный, иногда даже жизненно важный, шаг в борьбе с заболеваниями органов дыхания.
Преимущества лечения небулайзерами Omron
— Во время ингаляции через небулайзер лечебное воздействие оказывается непосредственно на слизистую оболочку дыхательных путей.
— Доставка необходимой дозы лекарства осуществляется за короткий промежуток времени.
— Быстрое наступление лечебного эффекта.
— Процедура ингаляции с использованием небулайзера не требует соблюдения специальной техники дыхания.
— Минимум побочных эффектов: отсутствие системного воздействия на организм.
— Наиболее эффективное, безопасное и комфортное средство доставки аэрозольных препаратов для детей, тяжелобольных пациентов и пожилых людей.
Показания для применения небулайзеров
— Бронхиальная астма, хроническая обструктивная болезнь легких (ХОБЛ), хронический бронхит, бронхоэктатическая болезнь, муковисцидоз.
— Для профилактики и облегчения течения ринита, фарингита, синусита, ларингита, трахеита и других респираторных заболеваний.
— Для профилактики возникновения пневмонии у послеоперационных пациентов, у пациентов с тяжелыми сердечно-сосудистыми и онкологическими заболеваниями, курильщиков.
— Неспособность или неумение пациента задержать дыхание более 4 секунд
— При состояниях с нарушением сознания
— Необходимость использования большой дозы препарата
НЕ РЕКОМЕНДУЕТСЯ к применению в небулайзерах:
Все растворы, содержащие эфирные масла, суспензии и растворы, содержащие взвешенные частицы, в том числе отвары и настойки трав.
А также эуфиллин, папаверин, платифиллин, димедрол, системные глюкокортикостероиды (преднизолон и гидрокортизон), не имеющие субстрата воздействия на слизистой оболочке дыхательных путей.
Перед применением лекарственных препаратов проконсультируйтесь со специалистом!
| Компрессорные | Мембранный Меш-небулайзер | Ультразвуковой | |
| Стандартные растворы для небулайзерной терапии | C20, C21, С24, С24 Kids, C28, С29, С30, C300, C900 |
Micro A-I-R U22 | NE-U17 |
| М-холинолитики | |||
| Ипратропиум бромид (МНН) | |||
| Атровент (Boehringer Ingelheim), готовый раствор для ингаляций во флаконах по 20 мл | + | + | + |
| Ипратропиум Стери-Неб (Teva, Израиль), готовый раствор ампулах полиэтиленовых по 1 или 2 мл | + | + | + |
| В2-адреномиметики | |||
| Сальбутамол (МНН) | |||
| Вентолин небулы (GlaxoSmithKline, Великобритания), готовый раствор в небулах по 2,5 мл | + | + | + |
| Стери-Неб Саламол (Teva, Израиль), готовый раствор в ампулах по 2,5 мл | + | + | + |
| Фенотерол (МНН) | |||
| Беротек (Boehringer Ingelheim) во флаконах по 20 мл в дозе 1 мг/мл | + | + | + |
| Комбинированные препараты | |||
| Фенотерол + ипратрапиум брамид (МНН) | |||
Беродуал (Boehringer Ingelheim, Австрия). Выпускается во флаконах по 20 мл, 1 мл раствора содержит 250 мкг ипратропиума бромида и 500 мкг фенотерола. Требует разведения в 1-1,5 мл 0,9% раствора хлорида натрия. Выпускается во флаконах по 20 мл, 1 мл раствора содержит 250 мкг ипратропиума бромида и 500 мкг фенотерола. Требует разведения в 1-1,5 мл 0,9% раствора хлорида натрия. |
+ | + | + |
| Сальбутамол + ипратропиум бромид (МНН) | |||
| Ипрамол Стери-Неб (Teva, Израиль), готовый раствор в ампулах полиэтиленовых по 2,5 мл | + | + | + |
| Ингаляционные кортикостероиды | |||
| Будесонид (МНН) | |||
| Пульмикорт (AstraZeneca, Швеция)*, готовая суспензия в пластиковых контейнерах по 2 мл | + | + | — |
| Стабилизаторы мембран тучных клеток | |||
| Кромоглициевая кислота (МНН) Кромогексал (Hexal AG, Германия), готовый раствор в полиэтиленовых флаконах по 2 мл.  Не рекомендуется применять у детей до 2 лет Не рекомендуется применять у детей до 2 лет |
+ | + | + |
| Антибиотики, антисептики | |||
| Колистин натрий (МНН) | |||
| Колистин (ГРЮНЕНТАЛЬ, Германия). Порошок для приготовления раствора для ингаляций во флаконах в комплекте с растворителем (0,9% раствора хлорида натрия). Противопоказан детям до 6 лет. | + | + | — |
| Тиамфеникола глицинат ацетилцистеинат (МНН) | |||
Флуимуцил-антибиотик (Zambon Group, Италия). Комбинированный препарат ацетилцистеина и тиамфеникола антибиотика широкого спектра действия. Выпускается во флаконах в комплекте с растворителем (вода для инъекций). |
+ | + | — |
| Тобрамицин (МНН) | |||
| Тоби (Novartis Pharma, Швейцария)** готовый раствор в ампулах полиэтиленовых по 5 мл | + | + | — |
| Муколитики | |||
| Амброксол (МНН) | |||
| Лазолван (Boehringer Ingelheim, Австрия). Раствор для ингаляций во флаконах по 100 мл. Рекомендуемую дозу препарата следует развести стерильным физиологическим раствором (0,9% хлорид натрия) в соотношении1:1 непосредственно перед ингаляцией. | + | + | н/д |
| Ацетилцистеин (МНН) | |||
Флуимуцил (Zambon Group, Италия). Готовый раствор в ампулах из темного стекла по 3 мл Готовый раствор в ампулах из темного стекла по 3 мл |
+ | + | н/д |
| Дорназа альфа (МНН) | |||
| Пульмозим (Roche, США) готовый раствор в ампулах по 2,5 мл. Применять с осторожностью у детей до 5 лет. | + | + | н/д |
| Другие | |||
| Физиологический раствор 0,9% Увлажняют слизистую оболочку на всем ее протяжении от ротоглотки до мелких бронхов, смягчая катаральные явления, и увеличивают жидкую часть бронхиального секрета. |
+ | + | + |
Информация о лекарстве | Портал государственных услуг
Название лекарства
Беродуал®(Berodual®)
Состав и форма выпуска
Раствор для ингаляций 1 мл ипратропия бромид 0,261 мг (что соответствует 0,25 мг ипратропия бромида безводного) фенотерола гидробромид 0,5 мг
АТХ
R03AL01 Фенотерол + Ипратропия бромид
Фармакологическая группа
- Адреномиметики в комбинации с антихолинергиками [Бета-адреномиметики в комбинациях]
Показания препарата
Профилактика и симптоматическое лечение хронических обструктивных заболеваний дыхательных путей с обратимым бронхоспазмом: бронхиальная астма, хронический обструктивный бронхит, осложненный или неосложненный эмфиземой.
Способ применения и дозы
Ингаляционно.
Раствор для ингаляций. Взрослым и детям старше 12 лет для купирования приступов — по 20–80 капель (1–4 мл). При длительной терапии — по 1–2 мл (20–40 капель) до 4 раз в день. В случаях умеренно выраженного бронхоспазма или необходимости вспомогательной вентиляции легких — 0,5 мл (10 капель). Детям 6–12 лет для купирования приступов — 0,5–1 мл (10–20 капель) однократно, при тяжелых приступах — 2–3 мл (40–60 капель), при длительной терапии — по 0,5–1 мл (10–20 капель) 4 раза в день, при умеренно выраженном бронхоспазме — 0,5 мл (10 капель). Детям до 6 лет (масса тела менее 22 кг) (только под медицинским наблюдением) из расчета 25 мкг ипратропия бромида и 50 мкг фенотерола гидробромида на 1 кг массы тела, до 0,5 мл (10 капель) до 3 раз в день.
Рекомендованную дозу непосредственно перед применением разводят физиологическим раствором до объема 3–4 мл и ингалируют через небулайзер в течение 6–7 мин, пока раствор не будет израсходован полностью. Беродуал раствор для ингаляций нельзя разбавлять дистиллированной водой. Раствор следует разбавлять непосредственно перед использованием, оставшийся после ингаляции разбавленный раствор должен быть уничтожен.
Доза зависит от режима ингаляции и технических характеристик небулайзера. Продолжительность ингаляции можно контролировать через объем разведенного раствора.
Беродуал раствор для ингаляций можно применять с помощью различных имеющихся в продаже ингаляционных установок. При наличии централизованного стационарного снабжения кислородом, раствор лучше всего вводить со скоростью 6–8 л/мин. В случае необходимости повторные ингаляции проводятся с интервалом не менее 4 ч.
Аэрозоль. Взрослым и детям старше 6 лет назначают 2 ингаляционные дозы. Если в течение 5 мин не наступает облегчения дыхания, можно назначить еще 2 ингаляционные дозы. При неэффективности 4-х ингаляций следует без промедления обратиться за врачебной помощью.
При длительной и прерывистой терапии — по 1–2 дозы 3 раза в день (до 8 ингаляций в день).
Беродуал раствор для ингаляций нельзя разбавлять дистиллированной водой. Раствор следует разбавлять непосредственно перед использованием, оставшийся после ингаляции разбавленный раствор должен быть уничтожен.
Доза зависит от режима ингаляции и технических характеристик небулайзера. Продолжительность ингаляции можно контролировать через объем разведенного раствора.
Беродуал раствор для ингаляций можно применять с помощью различных имеющихся в продаже ингаляционных установок. При наличии централизованного стационарного снабжения кислородом, раствор лучше всего вводить со скоростью 6–8 л/мин. В случае необходимости повторные ингаляции проводятся с интервалом не менее 4 ч.
Аэрозоль. Взрослым и детям старше 6 лет назначают 2 ингаляционные дозы. Если в течение 5 мин не наступает облегчения дыхания, можно назначить еще 2 ингаляционные дозы. При неэффективности 4-х ингаляций следует без промедления обратиться за врачебной помощью.
При длительной и прерывистой терапии — по 1–2 дозы 3 раза в день (до 8 ингаляций в день). Для получения максимального эффекта необходимо правильно использовать дозированный аэрозоль.
Перед использованием дозированного аэрозоля в первый раз встряхните баллон и дважды нажмите на дно баллона.
Каждый раз при использовании дозированного аэрозоля необходимо соблюдать следующие правила:
1. Снять защитный колпачок.
2. Сделать медленный, глубокий выдох.
3. Удерживая баллон, обхватить губами наконечник. Баллон должен быть направлен дном вверх.
4. Производя максимально глубокий вдох, одновременно быстро нажать на дно баллона до высвобождения одной ингаляционной дозы. На несколько секунд задержать дыхание, затем вынуть наконечник изо рта и медленно выдохнуть. Повторить действия для получения второй ингаляционной дозы.
5. Надеть защитный колпачок.
6. Если аэрозольный баллончик не использовался более 3 дней, перед применением следует однократно нажать на дно баллона до появления облака аэрозоля.
Баллон рассчитан на 200 ингаляций. После этого баллон следует заменить. Несмотря на то, что в баллоне может оставаться некоторое количество содержимого, количество лекарственного вещества, высвобождающегося при ингаляции, может быть уменьшено.
Для получения максимального эффекта необходимо правильно использовать дозированный аэрозоль.
Перед использованием дозированного аэрозоля в первый раз встряхните баллон и дважды нажмите на дно баллона.
Каждый раз при использовании дозированного аэрозоля необходимо соблюдать следующие правила:
1. Снять защитный колпачок.
2. Сделать медленный, глубокий выдох.
3. Удерживая баллон, обхватить губами наконечник. Баллон должен быть направлен дном вверх.
4. Производя максимально глубокий вдох, одновременно быстро нажать на дно баллона до высвобождения одной ингаляционной дозы. На несколько секунд задержать дыхание, затем вынуть наконечник изо рта и медленно выдохнуть. Повторить действия для получения второй ингаляционной дозы.
5. Надеть защитный колпачок.
6. Если аэрозольный баллончик не использовался более 3 дней, перед применением следует однократно нажать на дно баллона до появления облака аэрозоля.
Баллон рассчитан на 200 ингаляций. После этого баллон следует заменить. Несмотря на то, что в баллоне может оставаться некоторое количество содержимого, количество лекарственного вещества, высвобождающегося при ингаляции, может быть уменьшено. Баллон непрозрачен, поэтому количество препарата в баллоне можно определить только следующим способом: сняв защитный колпачок, баллон погружают в емкость, наполненную водой. Количество препарата определяют в зависимости от позиции баллона в воде.
Наконечник следует содержать в чистоте, при необходимости его можно промывать в теплой воде. После использования мыла или моющего средства, тщательно промывать наконечник чистой водой.
Предупреждение: пластиковый адаптер для рта разработан специально для дозированного аэрозоля Беродуал Н и служит для точного дозирования препарата. Адаптер не должен быть использован с другими дозированными аэрозолями. Нельзя также использовать дозированный тетрафторэтан-содержащий аэрозоль Беродуал Н с какими-либо другими адаптерами, кроме адаптера, поставляемого вместе с баллоном.
Содержимое баллона находится под давлением. Баллон нельзя вскрывать и подвергать нагреванию выше 50 °C.
Баллон непрозрачен, поэтому количество препарата в баллоне можно определить только следующим способом: сняв защитный колпачок, баллон погружают в емкость, наполненную водой. Количество препарата определяют в зависимости от позиции баллона в воде.
Наконечник следует содержать в чистоте, при необходимости его можно промывать в теплой воде. После использования мыла или моющего средства, тщательно промывать наконечник чистой водой.
Предупреждение: пластиковый адаптер для рта разработан специально для дозированного аэрозоля Беродуал Н и служит для точного дозирования препарата. Адаптер не должен быть использован с другими дозированными аэрозолями. Нельзя также использовать дозированный тетрафторэтан-содержащий аэрозоль Беродуал Н с какими-либо другими адаптерами, кроме адаптера, поставляемого вместе с баллоном.
Содержимое баллона находится под давлением. Баллон нельзя вскрывать и подвергать нагреванию выше 50 °C.
Противопоказания
Гиперчувствительность, гипертрофическая обструктивная кардиомиопатия, тахиаритмия, беременность (I триместр).
Передозировка
Симптомы: тахикардия, сердцебиение, артериальная гипер- или гипотензия, увеличение пульсового давления, ангинальная боль, аритмии, приливы крови к лицу, тремор. Лечение: назначение седативных средств, транквилизаторов, в тяжелых случаях — интенсивная терапия. В качестве антидотов рекомендуются кардиоселективные бета-адреноблокаторы. Однако, следует помнить о возможном усилении бронхиальной обструкции под влиянием бета-адреноблокаторов и тщательно подбирать дозу для пациентов, страдающих бронхиальной астмой или хроническими обструктивными заболеваниями легких.
Применение при беременности и кормлении грудью
Противопоказано в I триместре беременности. С осторожностью применяют при грудном вскармливании. Необходимо учитывать возможность ингибирующего эффекта Беродуала Н на сократительную активность матки.
Срок годности препарата
5 лет.
Условия хранения препарата
При температуре не выше 30 °C (не замораживать). Хранить в недоступном для детей месте.
Аптеки
Смотреть на карте
Кому и когда нужны ингаляции?
25 ноября 2021 читать 3-5 минут
Раньше люди дышали паром от картошки. О бесполезности этого и многих других народных методов мы уже писали. Поэтому речь пойдет о правильной, аппаратной ингаляции, при помощи небулайзера. Она может помочь облегчить острое состояние при кашле, уменьшить дискомфорт и улучшить качество жизни. Рассказываем, какой небулайзер для лечения кашля выбрать, и как правильно делать ингаляции.
Чем отличаются небулайзеры?
Есть несколько видов небулайзеров:
- Компрессорные
- Ультразвуковые
- Мембранные
У каждого есть свои плюсы и минусы. Важная задача небулайзера — доставка лекарственного вещества к месту воспаления в верхних и нижних дыхательных путях. Ультразвуковые могут разрушать лекарственные действующие вещества, при этом эффективность лечения снижается. Для домашнего использования лучше выбрать компрессорные или мембранные. Первые дороже стоят и больше весят, но к ним не нужны дополнительные детали и их легко мыть. Вторые удобно брать в поездку, они бесшумные, но к ним нужно покупать расходники.
Для домашнего использования лучше выбрать компрессорные или мембранные. Первые дороже стоят и больше весят, но к ним не нужны дополнительные детали и их легко мыть. Вторые удобно брать в поездку, они бесшумные, но к ним нужно покупать расходники.
Детям до 5 лет ингаляции проводят сидя при помощи специальной маски, которая должна плотно прилегать к носу и ко рту. Начиная с 5 лет, дети, а также взрослые дышат через мундштук, который имеется в комплекте с маской. Вдыхать воздух следует ртом через мундштук, выдыхать через нос. После проведенной ингаляции промыть маску, мундштук, а также трубки при помощи проточной воды и мыла, тщательно высушить.
Показания и противопоказания
Обычно ингаляции назначают при обструктивном бронхите, бронхиальной астме, хронической обструктивной болезни легких, синдроме крупа.
«Небулайзер используется только для доставки лекарственного вещества на слизистую дыхательных путей, — говорит педиатр детской клиники „Фэнтези“ Анастасия Шледовитц, — поэтому основных показаний для его применения не так много: бронхорасширяющие при бронхиальной обструкции, ингаляционные гормоны при синдроме крупа и комбинированные препараты при бронхиальной астме.
Самостоятельное назначение этих препаратов может навредить, особенно детям младшего возраста».
При наличии насморка, синусита, боли в горле, аденоидов, при покраснении горла ингаляции не рекомендованы.
«Часто у детей в аденоидный период кашель и насморк могут затягиваться и выходить за рамки нормального течения ОРВИ, то есть длиться больше 10 дней, — уточняет оториноларинголог, руководитель центра оперативной хирургии GMS Hospital Олег Абрамов. — Такой кашель следует лечить правильной лекарственной терапией, направленной на уменьшение соплей. Ингаляции с физиологическим раствором или с гормональными средствами не окажут никакого эффекта в плане облегчения кашля».
Ингаляции чаще всего назначаются при резко возникшем кашле. Курс лечения обычно составляет от 1 до нескольких дней. При «остаточном кашле» после ОРВИ, возникающем после сна и при выходе из теплого помещения в холодное и наоборот, обычно лечения не требуется.
«Если ребенок или взрослый кашляет больше трех недель из-за стекания слизи по задней стенке глотки, — добавляет Олег Абрамов, — это требует консультации ЛОР-врача для проведения эндоскопического осмотра и выявления причины, которая к этому может приводить».
При отсутствии патологии носоглотки, но сохраняющемся длительном кашле, необходимо посетить гастроэнтеролога, педиатра или терапевта, в некоторых случаях — инфекциониста.
Какие растворы можно добавлять в небулайзер?
Только те, которые имеют указания в инструкции по применению лекарственного препарата: будесонид, импратропиум бромид, вентолин, флуимуцил — антибиотик. Препараты, разжижающие мокроту не рекомендованы до 12 лет из-за возможного ухудшения течения болезни. Минеральную воду, масла, различные сиропы и растворы от кашля, настойки трав, пищевую соду не рекомендуется добавлять из-за высокого риска побочных эффектов и удлинения кашлевого периода.
Продолжение статьи Вы можете прочитать по ссылке на ФОРМА — блог СБЕР ЕАПТЕКИ.
Детский оториноларинголог Оториноларинголог / ЛОР Хирург
ИсточникФОРМА
Статьи по теме
Почему возникают боли в груди и грудной клетке
Большинство хоть однажды сталкивались с таким явлением, как боль в груди или в грудной клетке. Рамблер узнал у Луммера Кирилла Борисовича, почему такое происходит и в каком случае боли могут являться признаком серьезного заболевания. Всю статью вы можете прочитать на Рамблер Доктор.
Читать статьюЧто нужно знать об аппендиците?
Текст предоставлен не полностью. Всю статью вы можете прочитать на ФОРМА — блог СБЕР ЕАПТЕКИ. Рассказываем, когда можно заподозрить аппендицит и к кому с ним обращаться.
Чем опасны грыжи живота и когда нужна операция?
Текст предоставлен не полностью. Всю статью вы можете прочитать на ФОРМА — блог СБЕР ЕАПТЕКИ. Грыжи всегда возникают из-за чрезмерной нагрузки, но не бывает двух одинаковых. Рассказываем, что важно знать об этой распространенной детской проблеме, которая может возникнуть и у взрослых.
Читать статьюЧто нужно знать о варикозе?
Обычно варикозное расширение вен считается косметической проблемой. Но иногда болезнь может серьезно сказаться на здоровье и причинить много проблем. Рассказываем, почему появляются сосудистые звездочки, как от них избавиться и почему этим надо заняться.
Читать статьюЛапароскопия: как оперируют в ХХI веке?
Первое удаление аппендикса лапароскопическим способом провели в 1983 году. С тех пор во многих хирургических областях лапароскопия почти вытеснила операции открытым доступом. Рассказываем, чем этот метод так полюбился хирургам и пациентам, как изменились хирургические вмешательства с развитием технологий и почему швы размером с пол живота уходят в прошлое.
С тех пор во многих хирургических областях лапароскопия почти вытеснила операции открытым доступом. Рассказываем, чем этот метод так полюбился хирургам и пациентам, как изменились хирургические вмешательства с развитием технологий и почему швы размером с пол живота уходят в прошлое.
Сметаной — нельзя, медом — можно. Что делать при разных видах ожогов
Текст предоставлен не полностью. Всю статью вы можете прочитать на РБК Стиль. Как себя вести и что делать при ожогах разной степени тяжести? Когда можно справиться самостоятельно, а в каких случаях не обойтись без врача? Разбираемся с помощью эксперта Булата Юнусова, хирурга GMS Clinics & Hospitals.
Читать статьюДругие статьи этого автора
10 эффективных способов избавиться от храпа
Текст предоставлен не полностью. Всю статью вы можете прочитать на РБК Стиль. Храп — проблема, из-за которой можно проснуться разбитым и чувствовать усталость весь день. Причины у этого явления могут быть разными, но результат один: он мешает как самим храпящим, так и окружающим
Храп — проблема, из-за которой можно проснуться разбитым и чувствовать усталость весь день. Причины у этого явления могут быть разными, но результат один: он мешает как самим храпящим, так и окружающим
Медикаментозный ринит: как победить зависимость от капель для носа
Многие годами используют спреи от насморка для решения простой проблемы, не подозревая о серьезных последствиях. Врач-оториноларинголог Олег Абрамов рассказывает о вариантах лечения.
Читать статьюМожно ли вылечить насморк быстро? 7 советов оториноларинголога
В холодное время года насморк случается практически у всех. Вместе с врачом разбираемся, как от него избавиться и при этом не навредить себе
Читать статьюКак восстановить обоняние после коронавируса
Часто у больных COVID-19 отмечается нарушение обоняния. У большинства перенесших вирус эти функции вскоре восстанавливаются, однако есть те, кто так и не может вернуться к нормальной жизни. Разбираемся, что об этом известно и как помочь самому себе
У большинства перенесших вирус эти функции вскоре восстанавливаются, однако есть те, кто так и не может вернуться к нормальной жизни. Разбираемся, что об этом известно и как помочь самому себе
Аденоиды
Аденоиды – очень частая и значительная проблема в детском возрасте. Наверное, каждая мама в процессе роста и развития ребенка сталкивалась с этим грозным словом на приеме у педиатра или ЛОР врача.
Читать статьюОт смешных историй до нарастающей эпидемии. Апноэ
Абрамов Олег Сергеевич обсуждает вопросы храпа и обструктивного апноэ сна (СОАС).
Читать статьюНебулайзеры для младенцев: как они работают
Мы включили продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Вот наш процесс.
Что такое небулайзеры?
Небулайзер — это специальное устройство, которое нагревает или иным образом превращает жидкий раствор в мелкодисперсный туман, который легко вдыхать. Некоторые называют небулайзеры дыхательными аппаратами. Небулайзеры полезны при лечении некоторых респираторных заболеваний. Врачи часто используют их для младенцев. Они позволяют младенцам принимать лекарства во время дыхания, как обычно. Когда ребенок вдыхает пар из небулайзера, лекарство может проникнуть глубоко в его легкие, где оно может облегчить дыхание. Врачи назначают лекарства через небулайзер, но вы можете узнать, как давать эти лекарства ребенку дома, если это необходимо.
Какие заболевания лечат небулайзеры?
Врачи могут прописать небулайзеры при хронических состояниях у младенцев. Астма, например, является состоянием, вызывающим иммунный ответ, который раздражает дыхательные пути. Другие состояния, при которых врач может назначить небулайзер, включают:
- Круп.
 Круп является результатом действия одного из вирусов, вызывающих простуду. Он вызывает отек дыхательных путей, что приводит к развитию у ребенка лающего кашля, насморка или лихорадки.
Круп является результатом действия одного из вирусов, вызывающих простуду. Он вызывает отек дыхательных путей, что приводит к развитию у ребенка лающего кашля, насморка или лихорадки. - Муковисцидоз. Это генетическое заболевание может вызывать скопление густой слизи в дыхательных путях, закупоривая их и затрудняя дыхание.
- Эпиглоттит. Это редкое состояние является результатом действия бактерий Haemophilus influenzae типа B, которые могут вызывать пневмонию. Это вызывает сильный отек дыхательных путей, что приводит к ненормальному высокому звуку при дыхании.
- Пневмония. Пневмония — тяжелое заболевание, сопровождающееся воспалением легких. Обычно у младенцев требуется госпитализация. Симптомы включают лихорадку, одышку и изменения в сознании ребенка.
- Респираторно-синцитиальный вирус (RSV). РСВ — это состояние, которое часто вызывает легкие симптомы, напоминающие простуду.
 В то время как тяжелые симптомы не характерны для детей старшего возраста, у младенцев может развиться воспаление мелких дыхательных путей (бронхиолит).
В то время как тяжелые симптомы не характерны для детей старшего возраста, у младенцев может развиться воспаление мелких дыхательных путей (бронхиолит).
Небулайзеры могут быть альтернативой ингаляторам. Эти устройства доставляют короткие порции лекарства, когда человек вдыхает. Небулайзеры доставляют лекарство в течение определенного периода времени, обычно от 10 до 15 минут. Они не требуют, чтобы ребенок сотрудничал, чтобы принять лекарство. Хотя ингаляторы могут быть оснащены масками и использоваться даже с маленькими детьми, небулайзеры предпочтительнее, в зависимости от лекарства и причины его использования.
Как работает небулайзер?
Для небулайзеров существует два варианта мощности:
- струйный или компрессорный небулайзер
- ультразвуковой блок
Компрессорный небулайзер имеет двигатель поршневого типа, который использует сжатый воздух для создания тумана. Этот тип компрессора может быть громким, так как он создает туман. Он часто имеет регулируемый размер частиц и может варьироваться в зависимости от времени обработки. Ультразвуковой небулайзер генерирует ультразвуковые колебания, которые превращают воду в туман для доставки лекарства. Этот метод означает, что небулайзер работает очень тихо по сравнению со струйным компрессором. Ультразвуковой небулайзер обычно обеспечивает лечение примерно за шесть минут. Однако не все лекарства можно вводить с помощью ультразвукового небулайзера. Он нагревает лекарство, что может повлиять на качество некоторых лекарств. Если вы подумываете об ультразвуковом небулайзере, всегда сначала поговорите с лечащим врачом вашего ребенка, чтобы убедиться, что вы можете использовать ультразвуковой небулайзер для лечения.
Этот тип компрессора может быть громким, так как он создает туман. Он часто имеет регулируемый размер частиц и может варьироваться в зависимости от времени обработки. Ультразвуковой небулайзер генерирует ультразвуковые колебания, которые превращают воду в туман для доставки лекарства. Этот метод означает, что небулайзер работает очень тихо по сравнению со струйным компрессором. Ультразвуковой небулайзер обычно обеспечивает лечение примерно за шесть минут. Однако не все лекарства можно вводить с помощью ультразвукового небулайзера. Он нагревает лекарство, что может повлиять на качество некоторых лекарств. Если вы подумываете об ультразвуковом небулайзере, всегда сначала поговорите с лечащим врачом вашего ребенка, чтобы убедиться, что вы можете использовать ультразвуковой небулайзер для лечения.
Способы доставки
Производители небулайзеров работают над тем, чтобы сделать небулайзеры более удобными для детей. Некоторые из методов доставки включают маску для лица или насадку-пустышку для младенцев. Маска предпочтительнее для младенцев, потому что они часто дышат через нос, а не через рот. Когда ребенок становится старше (обычно в возрасте 6 лет и старше), он может использовать ручной мундштук вместо маски. Это позволяет большему количеству лекарства попасть в легкие, а не выйти через маску.
Маска предпочтительнее для младенцев, потому что они часто дышат через нос, а не через рот. Когда ребенок становится старше (обычно в возрасте 6 лет и старше), он может использовать ручной мундштук вместо маски. Это позволяет большему количеству лекарства попасть в легкие, а не выйти через маску.
Типы лекарств
Врачи могут прописывать различные лекарства, которые можно доставить с помощью небулайзера. Примеры этих препаратов включают:
- Ингаляционные антибиотики. Некоторые антибиотики доступны через небулайзер. Пример — ТОБИ. Это форма тобрамицина, используемая для лечения определенных бактериальных инфекций.
- Ингаляционные бета-агонисты. Эти лекарства включают альбутерол или левоальбутерол. Они используются для расслабления дыхательных путей и облегчения дыхания.
- Ингаляционные кортикостероиды. Они могут лечить воспаление, вызванное астмой.

- Дорназа альфа (пульмозим). Это лекарство помогает лечить кистозный фиброз, разжижая густую слизь в дыхательных путях.
Пошаговое руководство
Хотя некоторые элементы использования небулайзера зависят от конкретного типа, вот общий пример процесса использования небулайзера:
- Соберите лекарство для небулайзера. Некоторые доступны в жидкой форме, в которую добавлено лекарство. Другие представляют собой жидкость или порошок, которые необходимо смешивать со стерильной водой или физиологическим раствором. Внимательно прочитайте инструкцию, прежде чем наливать лекарство в чашку.
- Подсоедините один конец трубки к емкости с лекарством, а другой — к распылителю.
- Подсоедините маску или пустышку к чашке.
- Поднесите маску к лицу ребенка. В то время как многие из детских масок поставляются с завязками для головы ребенка, большинство детей не очень хорошо переносят эти завязки.
 Возможно, будет проще осторожно прикоснуться маской к лицу ребенка и закрыть ему нос и рот.
Возможно, будет проще осторожно прикоснуться маской к лицу ребенка и закрыть ему нос и рот. - Включите небулайзер.
- Поднесите маску к лицу ребенка, пока средство не начнет пузыриться и образовывать туман внутри маски.
- Вы поймете, что процедура завершена, когда туман станет менее заметным, а маленькая чашечка станет почти сухой.
- Очищайте маску и небулайзер после каждого использования.
Советы по использованию у младенцев
Младенцы могут вертеться, что затрудняет применение небулайзера. Вот несколько советов, которые могут помочь:
- Используйте небулайзер время от времени, когда ваш ребенок, скорее всего, будет сонливым и лучше перенесет лечение. Это включает в себя после еды, перед сном или перед сном.
- Если кажется, что шум беспокоит вашего ребенка, положите небулайзер на полотенце или ковер, чтобы уменьшить шум от вибрации. Использование более длинной трубки также может помочь, потому что самая шумная часть находится не рядом с вашим ребенком.

- Держите ребенка вертикально на коленях во время процедуры. Вертикальное сидение помогает доставить больше лекарства в легкие, потому что они могут дышать глубже.
- Запеленайте ребенка, если ему так удобнее во время лечения.
Если у вас есть конкретные вопросы или опасения, связанные с лечением вашего ребенка небулайзером, поговорите с лечащим врачом вашего ребенка.
Очистка небулайзера
Очень важно очищать небулайзер после каждого использования. Бактерии и грибки процветают в теплой и влажной среде. Если небулайзер не очищать, эти микробы могут накапливаться. Когда вы используете грязный небулайзер для своего ребенка, бактерии и грибки могут попасть прямо в легкие вашего ребенка. Если у вас нет специальных инструкций по очистке, прилагаемых к небулайзеру, вот общие рекомендации:
- Отвинтите пластиковую часть устройства. Замочите его в теплой мыльной воде не менее чем на 15 минут.

- При желании вы также можете продезинфицировать небулайзер с помощью 2 чайных ложек хлорного отбеливателя на 2 стакана водопроводной воды. Всегда храните дезинфицирующие средства в недоступном для детей месте.
- После замачивания тщательно промойте. Дайте ему высохнуть на воздухе.
- Храните небулайзер в чистом и сухом месте, когда он не используется.
Внимательно прочитайте инструкции производителя относительно того, когда следует менять фильтры небулайзера. Если какая-либо часть небулайзера выглядит грязной, замените ее или очистите.
Какие плюсы и минусы?
Некоторые плюсы и минусы небулайзерной терапии включают:
Какова стоимость?
Небулайзеры можно приобрести в большинстве крупных розничных продавцов и в аптеках. Многие страховые компании часто покрывают часть или все расходы на небулайзеры, поскольку они считаются медицинским оборудованием длительного пользования, отпускаемым по рецепту врача. Тем не менее, перед покупкой небулайзера лучше поговорить со своей страховой компанией, чтобы убедиться, что страховка покроет расходы. Вот несколько примеров небулайзеров, которые вы можете купить в Интернете.
Тем не менее, перед покупкой небулайзера лучше поговорить со своей страховой компанией, чтобы убедиться, что страховка покроет расходы. Вот несколько примеров небулайзеров, которые вы можете купить в Интернете.
Заключение
Небулайзеры — безопасный и эффективный способ введения лекарств младенцу. Всегда обращайтесь к врачу вашего ребенка, если по какой-либо причине у вашего ребенка возникают трудности с дыханием после лечения дыхательных путей. У некоторых младенцев после лечения может быть противоположная ожидаемая реакция. Обсуждение возможных побочных эффектов с лечащим врачом вашего ребенка может помочь вам быстрее выявить эти симптомы.
Использование небулайзеров для детей с насморком и насморком – мать троих детей делится своим опытом
PARI INT Блог Использование небулайзеров для детей с насморком и насморком – мать троих детей делится своим опытом
Вторник, 10 ноября 2020 г. тревожные звоночки у родителей. В семье Варт все так же. В этом интервью Петра Варт, мать троих детей, рассказывает, как она справляется с инфекциями у своих детей зимой и какую роль играет небулайзер.
В этом интервью Петра Варт, мать троих детей, рассказывает, как она справляется с инфекциями у своих детей зимой и какую роль играет небулайзер.
ПАРИ-Блог: Петра, у вас есть дети двух, пяти и семи лет. Как часто ваши дети болеют респираторными инфекциями, такими как заложенность носа, простуда или кашель?
Петра Варт: Когда простуда набирает обороты, определенно каждый ребенок болеет или истощается каждые четыре-шесть недель, даже если это просто сопли из носа. Когда в этом году погода стала сырой и холодной, это ударило по всем троим детям. У всех был ужасный насморк. Они просто не переставали бежать.
Почему стоит вдохнуть? Петра Варт говорит: «Дети лучше отхаркивают слизь».ПАРИ-Блог: Как вы реагируете, когда у вашего ребенка насморк?
Петра Варт: Как только у одного ребенка появляется насморк или легкий кашель, мы начинаем с ингаляции.
ПАРИ-Блог: Дети используют небулайзер, даже если у них просто насморк? Почему?
Петра Варт: Да, верно. Как только у кого-то из них насморк, достаем небулайзер. У меня сложилось впечатление, что это часто предотвращает более серьезную болезнь. Насморк обычно не переходит в простуду. Кстати, дети пользуются маской с небулайзером, хотя я знаю, что детям постарше рекомендуются ингаляции через мундштук. Я считаю, что маска подходит для вдыхания, особенно когда у вас насморк, потому что маска также закрывает нос. Дети могут дышать через нос время от времени. Это увлажняет слизистую оболочку носа, и слизь там лучше разжижается.
ПАРИ-Блог: Как вы справляетесь с ингаляцией, если все трое детей болеют одновременно?
Петра Варт: Если все трое детей больны, они по очереди пользуются небулайзером. Дети сидят на диване, им разрешается смотреть детское шоу, а PARI BOY передается от ребенка к ребенку. Каждый ребенок использует его около 10 минут, и у каждого ребенка есть свой небулайзер. Обычно дети вдыхают 0,9% физиологический раствор. Если слизи много, детям старшего возраста вдыхают смесь 0,9% раствор и 3% солевой раствор.
Обычно дети вдыхают 0,9% физиологический раствор. Если слизи много, детям старшего возраста вдыхают смесь 0,9% раствор и 3% солевой раствор.
ПАРИ-Блог: Как Вы оцениваете эффективность ингаляций у детей при насморке? Каков ваш опыт?
Петра Варт: Особенно при отрывистом кашле слизь легче отделяется при вдохе. Кашель становится продуктивным, и дети легче отхаркивают мокроту. Может случиться так, что дети иногда сильнее кашляют после ингаляции, но это вскоре успокаивается. Вообще говоря, я вижу у всех троих детей, что это идет им на пользу и кашель улучшается.
PARI-Blog: Можете ли вы привести несколько примеров?
Петра Варт: Например, несколько недель назад у нашего младшего сына был кашель. Я позволил этому идти своим чередом в течение двух дней. Кашель становился все хуже и хуже, поэтому мы начали пользоваться небулайзером. Через два дня ингаляций кашель уменьшился. Вы, конечно, не знаете, что было бы без ингаляций, но в большинстве случаев улучшение наступает при использовании небулайзера. То же самое и у моего среднего сына. Когда он был маленьким, у него было немало приступов вирусного крупа и бронхита. Мы тоже применили к нему небулайзер. Вы могли видеть, что вдыхание также помогло облегчить его кашель. Когда наша дочь была маленькой, у нее был период простуды, от которой она просто не могла избавиться. Мы ездили отдыхать на море. После нескольких дней морского воздуха кашель прошел. Распыление физраствора в принципе ничем не отличается от дыхания морским воздухом. Основываясь на этом опыте, наши дети регулярно пользуются небулайзером при насморке, насморке или заложенности носа. Наш педиатр также настоятельно рекомендовал использовать небулайзер при инфекциях дыхательных путей.
То же самое и у моего среднего сына. Когда он был маленьким, у него было немало приступов вирусного крупа и бронхита. Мы тоже применили к нему небулайзер. Вы могли видеть, что вдыхание также помогло облегчить его кашель. Когда наша дочь была маленькой, у нее был период простуды, от которой она просто не могла избавиться. Мы ездили отдыхать на море. После нескольких дней морского воздуха кашель прошел. Распыление физраствора в принципе ничем не отличается от дыхания морским воздухом. Основываясь на этом опыте, наши дети регулярно пользуются небулайзером при насморке, насморке или заложенности носа. Наш педиатр также настоятельно рекомендовал использовать небулайзер при инфекциях дыхательных путей.
PARI-Blog:
Что вдыхают дети при простуде? Петра Варт: Как я уже говорила, дети вдыхают солевой раствор при простуде. И мы всегда используем PARI BOY. Детям опасно вдыхать пар над чашей, наполненной горячей водой. Кроме того, соль не попадает в легкие с паром. Если кашель очень сильный, или у детей жар, или такие проблемы, как одышка, мы, конечно же, идем к нашему педиатру. До сих пор он советовал нам использовать высокопроцентный солевой раствор независимо от диагноза или также прописывал препараты, расширяющие дыхательные пути. Вдыхать лекарства можно только с помощью небулайзера. Наш врач также прописал PARI BOY, так как наши дети были очень склонны к инфекциям дыхательных путей. Наша медицинская страховка покрыла большую часть расходов. Я рекомендую всем родителям, чьи дети склонны к инфекциям дыхательных путей, приобрести собственный небулайзер. Вам это нужно часто и особенно спонтанно. Это утомительно и стоит драгоценного времени, каждый раз беря устройство в аптеке. Кроме того, вы можете остановить простуду на ранней стадии с помощью ингаляций, только если у вас есть собственный аппарат.
Кроме того, соль не попадает в легкие с паром. Если кашель очень сильный, или у детей жар, или такие проблемы, как одышка, мы, конечно же, идем к нашему педиатру. До сих пор он советовал нам использовать высокопроцентный солевой раствор независимо от диагноза или также прописывал препараты, расширяющие дыхательные пути. Вдыхать лекарства можно только с помощью небулайзера. Наш врач также прописал PARI BOY, так как наши дети были очень склонны к инфекциям дыхательных путей. Наша медицинская страховка покрыла большую часть расходов. Я рекомендую всем родителям, чьи дети склонны к инфекциям дыхательных путей, приобрести собственный небулайзер. Вам это нужно часто и особенно спонтанно. Это утомительно и стоит драгоценного времени, каждый раз беря устройство в аптеке. Кроме того, вы можете остановить простуду на ранней стадии с помощью ингаляций, только если у вас есть собственный аппарат.
PARI-Blog: Каковы ваши впечатления от PARI BOY с точки зрения долговечности и гигиены?
Петра: PARI BOY, безусловно, прочный и высококачественный продукт. Мы купили нашего первого PARI BOY шесть с половиной лет назад от кашля нашей старшей дочери. Сегодня устройство работает так же хорошо, как и в первый день, хотя оно активно использовалось каждое холодное время года в течение шести с половиной лет. С точки зрения гигиены, я думаю, хорошо, что небулайзеры можно кипятить в кастрюле или дезинфицировать в паровом стерилизаторе. Таким образом, я могу предотвратить прикрепление вирусов к небулайзеру или рост в нем бактерий, которые мои дети будут вдыхать при следующем использовании. Ведь это было бы опасно. Поэтому возможность гигиенической обработки очень важна для меня. Когда у меня возникали вопросы по гигиене или устройству, аптека всегда могла мне помочь. Но я думаю, что это было только один раз. PARI BOY годами работал без проблем.
Мы купили нашего первого PARI BOY шесть с половиной лет назад от кашля нашей старшей дочери. Сегодня устройство работает так же хорошо, как и в первый день, хотя оно активно использовалось каждое холодное время года в течение шести с половиной лет. С точки зрения гигиены, я думаю, хорошо, что небулайзеры можно кипятить в кастрюле или дезинфицировать в паровом стерилизаторе. Таким образом, я могу предотвратить прикрепление вирусов к небулайзеру или рост в нем бактерий, которые мои дети будут вдыхать при следующем использовании. Ведь это было бы опасно. Поэтому возможность гигиенической обработки очень важна для меня. Когда у меня возникали вопросы по гигиене или устройству, аптека всегда могла мне помочь. Но я думаю, что это было только один раз. PARI BOY годами работал без проблем.
PARI-Blog: Есть ли проблемы при использовании небулайзера у детей? Трудно ли мотивировать их использовать небулайзер? Есть ли у вас какие-либо советы для других родителей?
Петра Варт: Поначалу детям до года может быть трудно. Устройство громкое, и они не знакомы с ним. Мой младший поначалу плакал. Чтобы познакомить его с ингаляцией, я объяснил ему устройство, показал на себе, как делать вдох, и посадил его к себе на колени для ингаляции. Он также видел, как его брат и сестра использовали небулайзер. Немного отвлекшись, он в конце концов без проблем воспользовался небулайзером. Наш педиатр сказал, что если действительно не помогло, то надо дать ребенку подышать через ингаляционную маску, пока он спит. Это сработало и для нас, хотя устройство громкое.
Устройство громкое, и они не знакомы с ним. Мой младший поначалу плакал. Чтобы познакомить его с ингаляцией, я объяснил ему устройство, показал на себе, как делать вдох, и посадил его к себе на колени для ингаляции. Он также видел, как его брат и сестра использовали небулайзер. Немного отвлекшись, он в конце концов без проблем воспользовался небулайзером. Наш педиатр сказал, что если действительно не помогло, то надо дать ребенку подышать через ингаляционную маску, пока он спит. Это сработало и для нас, хотя устройство громкое.
ПАРИ-Блог: Делаете ли вы что-нибудь помимо ингаляций, чтобы помочь своим детям, когда у них заложен нос, насморк или простуда?
Петра Варт: Вы мало что можете сделать для борьбы с вирусной инфекцией. Я слежу за тем, чтобы дети много пили, и иногда натираю лечебной мазью. Для самого младшего я вешаю мешочек с нарезанным луком и даю ему ванночки со специальными эфирными маслами, помогающими при простуде. Вы мало что можете сделать. С небулайзером я рассчитываю на то, что слизистые оболочки увлажняются, что делает их менее восприимчивыми к вирусам. И, конечно же, на то, что любая слизь разжижается.
С небулайзером я рассчитываю на то, что слизистые оболочки увлажняются, что делает их менее восприимчивыми к вирусам. И, конечно же, на то, что любая слизь разжижается.
PARI-Blog: Петра, большое спасибо, что поговорили с нами!
Über Petra Warth :
В своем блоге «allesinklein» Петра пишет о повседневной жизни матери с момента рождения ее первого ребенка в 2012 году, а также делится своим опытом в Instagram ( аллесинклеин). Помимо всевозможных практических советов о красивых вещах в жизни и склонности к свиданиям (конечно, в идеале со своим выводком), она особенно любит истории, которые переопределяют жизнь каждый день. Поэтому частью материнства является также борьба с болезнями и недомоганиями.
Мы случайно наткнулись на блог Петры. Мы только недавно обнаружили одну из ее записей в блоге от 2016 года под названием «Наша маленькая коттеджная больница» и большое спасибо замечательному PARI BOY. Благодарим Вас за добрую похвалу!
Подробнее об использовании небулайзеров у детей с насморком и насморком:
- Миф о паровых ингаляциях: почему пар не помогает при кашле.

- Использование небулайзеров у детей – общие советы и информация
Примечание:
Фотографии предоставлены Петрой Варт и Марион Хогл (www.seh-stern.com)
Вернуться к обзору
небулайзер эффективен и безопасен для детей раннего возраста с острым бронхиолитом?
Вопрос обзора
Является ли гипертонический раствор через небулайзер эффективным и безопасным для лечения детей с острым бронхиолитом по сравнению с обычным физиологическим раствором?
История вопроса
Острый бронхиолит является наиболее распространенной инфекцией нижних дыхательных путей у детей в возрасте до двух лет. Бронхиолит возникает, когда мелкие структуры (бронхиолы), ведущие к легким, инфицируются, вызывая воспаление, отек и образование слизи. Это затрудняет дыхание, особенно у очень маленьких детей, у которых появляются кашель и хрипы.
Поскольку бронхиолит обычно вызывается вирусом, медикаментозное лечение обычно неэффективно. Гипертонический солевой раствор (стерильный раствор соленой воды), вдыхаемый в виде мелкодисперсного тумана с помощью небулайзера, может помочь уменьшить хрипы и затрудненное дыхание.
Гипертонический солевой раствор (стерильный раствор соленой воды), вдыхаемый в виде мелкодисперсного тумана с помощью небулайзера, может помочь уменьшить хрипы и затрудненное дыхание.
Мы сравнили распыление гипертонического (≥ 3%) физиологического раствора с распылением нормального (0,9%) физиологического раствора у детей раннего возраста с острым бронхиолитом.
Это обновление обзора, ранее опубликованного в 2008, 2010 и 2013 годах.
Дата поиска
11 августа 2017 г. ожидают оценки и были добавлены 17 испытаний (N = 3105). Мы включили в общей сложности 28 испытаний с участием 4195 детей с острым бронхиолитом.
Основные результаты
Распыляемый гипертонический раствор может сократить пребывание в больнице на 10 часов по сравнению с обычным физиологическим раствором у младенцев, госпитализированных с острым бронхиолитом. Мы обнаружили, что «показатели клинической тяжести», которые используются врачами для оценки состояния здоровья пациентов, у детей, лечившихся амбулаторно или в больнице, улучшались при введении через небулайзер гипертонического раствора по сравнению с обычным физиологическим раствором. Распыляемый гипертонический раствор также может снизить риск госпитализации на 14% среди детей, лечившихся амбулаторно или в отделении неотложной помощи. Мы обнаружили только незначительные и спонтанно разрешившиеся побочные эффекты от использования распыляемого гипертонического солевого раствора в сочетании с лечением для расслабления дыхательных путей (бронхолитиками).
Распыляемый гипертонический раствор также может снизить риск госпитализации на 14% среди детей, лечившихся амбулаторно или в отделении неотложной помощи. Мы обнаружили только незначительные и спонтанно разрешившиеся побочные эффекты от использования распыляемого гипертонического солевого раствора в сочетании с лечением для расслабления дыхательных путей (бронхолитиками).
Количество госпитализаций сократилось меньше, чем предполагалось ранее. Однако среднее сокращение продолжительности пребывания детей в стационаре на 10 часов является значительным, поскольку бронхиолит обычно имеет короткую продолжительность. Распыляемый гипертонический раствор кажется безопасным и широко доступным по низкой цене.
Качество доказательств
Качество доказательств было от низкого до умеренного: были несоответствия результатов между испытаниями и риск систематической ошибки в некоторых испытаниях. Поэтому необходимы дальнейшие крупные испытания, чтобы подтвердить преимущества ингаляционного гипертонического раствора для детей с бронхиолитом, лечившихся амбулаторно и в стационаре.
Выводы авторов:
Распыляемый гипертонический раствор может незначительно сократить продолжительность пребывания детей, госпитализированных с острым бронхиолитом, и улучшить оценку клинической тяжести. Лечение гипертоническим раствором через небулайзер также может снизить риск госпитализации среди амбулаторных больных и пациентов отделений неотложной помощи. Тем не менее, мы оценили качество доказательств как низкое или умеренное.
Прочитать аннотацию полностью…
Справочная информация:
Отек (отек) дыхательных путей и закупорка слизью являются основными патологическими проявлениями у детей раннего возраста с острым вирусным бронхиолитом. Распыление гипертонического солевого раствора (≥ 3%) может уменьшить эти патологические изменения и уменьшить обструкцию дыхательных путей. Это обновление обзора, впервые опубликованного в 2008 г. и ранее обновленного в 2010 и 2013 гг.
Цели:
Оценить влияние небулайзерного гипертонического (≥ 3%) солевого раствора у детей раннего возраста с острым бронхиолитом.
Стратегия поиска:
Мы провели поиск в Кокрановском центральном регистре контролируемых исследований (CENTRAL), MEDLINE, MEDLINE Epub Ahead of Print, In-Process & Other Non-Indexed Citations, Ovid MEDLINE Daily, Embase, CINAHL, LILACS и Интернете. of Science 11 августа 2017 г. Мы также провели поиск в Международной платформе реестра клинических испытаний Всемирной организации здравоохранения (WHO ICTRP) и ClinicalTrials.gov 8 апреля 2017 г.
Критерии отбора:
Мы включили рандомизированные контролируемые испытания и квазирандомизированные контролируемые испытания с использованием небулайзерного гипертонического солевого раствора отдельно или в сочетании с бронхолитиками в качестве активного вмешательства и небулайзерного 0,9% солевого раствора или стандартного лечения в качестве сравнения у детей в возрасте до 24 месяцев с острый бронхиолит. Первичным исходом для стационарных исследований была продолжительность пребывания в больнице, а первичным исходом для амбулаторных испытаний или испытаний в отделениях неотложной помощи была частота госпитализаций.
Сбор и анализ данных:
Два автора обзора независимо друг от друга выполнили выбор исследований, извлечение данных и оценку риска систематической ошибки во включенных исследованиях. Мы провели метаанализ модели случайных эффектов с использованием Review Manager 5. Мы использовали среднюю разницу (MD), отношение рисков (RR) и их 95% доверительные интервалы (CI) в качестве показателей величины эффекта.
Основные результаты:
В этом обновлении мы выявили 26 новых испытаний, из которых 9 ожидают классификации из-за недостаточности данных для оценки приемлемости, а 17 испытаний (N = 3105) соответствовали критериям включения. Мы включили в общей сложности 28 испытаний с участием 4195 детей с острым бронхиолитом, из них 2222 ребенка получали гипертонический раствор.
У госпитализированных младенцев, получавших небулайзерный гипертонический солевой раствор, средняя продолжительность пребывания в стационаре была статистически значимо короче, чем у детей, получавших небулайзерный 0,9% физиологический раствор (РС -0,41 дня, 95% ДИ от -0,75 до -0,07; P = 0,02, I² = 79). %; 17 испытаний; 1867 младенцев) (качество доказательств GRADE: низкое). Младенцы, получавшие гипертонический раствор, также имели статистически значимо более низкие клинические показатели после ингаляции, чем дети, получавшие 0,9% физиологического раствора в первые три дня лечения (день 1: РС -0,77, 95% ДИ от -1,18 до -0,36, P <0,001; день 2: РС -1,28, 95% ДИ от -1,91 до -0,65, P <0,001; день 3: РС -1,43, 95% ДИ от -1,82 до -1,04, P <0,001) (качество доказательств GRADE: низкое).
%; 17 испытаний; 1867 младенцев) (качество доказательств GRADE: низкое). Младенцы, получавшие гипертонический раствор, также имели статистически значимо более низкие клинические показатели после ингаляции, чем дети, получавшие 0,9% физиологического раствора в первые три дня лечения (день 1: РС -0,77, 95% ДИ от -1,18 до -0,36, P <0,001; день 2: РС -1,28, 95% ДИ от -1,91 до -0,65, P <0,001; день 3: РС -1,43, 95% ДИ от -1,82 до -1,04, P <0,001) (качество доказательств GRADE: низкое).
Небулайзерный гипертонический раствор снижает риск госпитализации на 14% по сравнению с небулайзером 0,9% солевого раствора у детей, находившихся на амбулаторном лечении и получавших лечение в отделении неотложной помощи (ОР 0,86, 95% ДИ от 0,76 до 0,98; P = 0,02, I² = 7% ; 8 испытаний; 1723 младенца) (качество доказательств GRADE: среднее).
Двадцать четыре испытания представили данные по безопасности: в 13 испытаниях (1363 младенца, 703 получавших лечение гипертоническим раствором) не сообщалось о каких-либо нежелательных явлениях, а в 11 испытаниях (2360 младенцев, 1265 получавших лечение гипертоническим раствором) сообщалось как минимум об одном нежелательном явлении, большинство из них были легкими и разрешились спонтанно.
Эффект 3% и 6% гипертонического раствора при вирусном бронхиолите: рандомизированное контролируемое исследование
Jasmijn Teunissen, Anne H.J. Смитс, Хайн Бракель, Рене ван Гент, Джудит Весселинг, Даниэль Логтенс-Стивенс, Рональд де Мур, Филипп П.Р. Росиас, Стеф Потгитер, Марианна Р. Фабер, Хан Дж. Э. Хендрикс, Маришка Л.Г. Янссен-Хейнен, Беттина Ф. Лоза
European Respiratory Journal 2014 44: 913-921; Doi: 10.1183/0
36.00159613
- Статья
- Рисунки и данные
- Info & Metrics
Аннотация
Бронхиол является общим дезорным детьми в детстве. За исключением возможного эффекта распыления гипертонического раствора (хлорида натрия), доказательной терапии не существует. В этом исследовании изучалась эффективность распыляемого 3% и 6% гипертонического солевого раствора по сравнению с 0,9% гипертонического раствора у детей, госпитализированных с вирусным бронхиолитом.
В этом многоцентровом двойном слепом рандомизированном контролируемом исследовании дети, госпитализированные с острым вирусным бронхиолитом, были рандомизированы для получения через небулайзер 3%, 6% гипертонического раствора или 0,9% физиологического раствора в течение всего пребывания в больнице. Сальбутамол был добавлен для противодействия возможному сужению бронхов. Первичной конечной точкой была продолжительность пребывания в стационаре. Вторичными исходами были потребность в дополнительном кислороде и зондовом питании.
Сальбутамол был добавлен для противодействия возможному сужению бронхов. Первичной конечной точкой была продолжительность пребывания в стационаре. Вторичными исходами были потребность в дополнительном кислороде и зондовом питании.
Из 292 детей, включенных в исследование (средний возраст 3,4 месяца), 247 завершили исследование. Медиана продолжительности пребывания в стационаре не различалась между группами: 69 ч (межквартильный размах 57), 70 ч (МКР 69) и 53 ч (МКР 52) у 3% (n=84) и 6% (n=83). ) гипертонический раствор и 0,9% (n=80) физиологический раствор соответственно (p=0,29). Потребность в дополнительном кислороде или зондовом питании существенно не различалась. Побочные эффекты были одинаковыми в трех группах.
Небулайзер с гипертоническим раствором (3% или 6% хлорида натрия), хотя и безопасен, не снижает продолжительность пребывания в больнице, продолжительность дополнительного кислорода или зондового питания у детей, госпитализированных с вирусным бронхиолитом средней и тяжелой степени.
Abstract
Распыление гипертонического солевого раствора не снижает длительность госпитализации детей с вирусным бронхиолитом http://ow.ly/xRVVx
Введение
Острый вирусный бронхиолит — это вирусная инфекция нижних дыхательных путей у младенцев [1]. , 2]. Распространенные вирусы, вызывающие бронхиолит, включают респираторно-синцитиальный вирус (РСВ), метапневмовирус человека, аденовирус, вирус (пара)гриппа, риновирус и коронавирус [3]. Бронхиолит является основной причиной госпитализации младенцев в течение первого года жизни и затрагивает миллионы детей во всем мире [4]. Ежегодные затраты на госпитализацию по поводу бронхиолита только в США составляют более 500 млн долларов [5]. До сих пор было показано, что потенциально терапевтические вмешательства, такие как небулайзерные кортикостероиды, адреналин, бета-агонисты, антибиотики и рекомбинантная человеческая дезоксирибонуклеаза, неэффективны [6–10]. Таким образом, лечение бронхиолита остается поддерживающим с дополнительным кислородом, поддержанием водного баланса и искусственной вентиляцией легких, если это необходимо [11].
Отек дыхательных путей и закупорка слизью являются преобладающими патологическими признаками у детей раннего возраста с острым вирусным бронхиолитом [12]. Распыляемый гипертонический раствор (ГС) с использованием хлорида натрия может оказывать положительное влияние на бронхиолит, поскольку он может уменьшать подслизистый отек, уменьшать медиаторы воспаления и вязкость слизи и улучшать мукоцилиарный клиренс [13–16]. In vitro , HS улучшает реологические свойства слизи (эластичность и вязкость) и ускоряет транспортировку слизи [17]. Исследования, проведенные в последнее десятилетие, показали, что небулайзерная легкая форма HS сокращает продолжительность пребывания в больнице для детей с легким и среднетяжелым бронхиолитом [4, 18–25]. Все эти исследования, кроме одного, включали небольшое количество пациентов из отдельных центров и использовали плохо определенные исходы; исследовательские группы были неоднородными, а некоторые не были четко определены [4, 26–28]. Исследования у больных муковисцидозом показали, что ингаляционный ГВ в концентрации 5–7% более эффективен, чем изотонический раствор, и этот эффект оказался дозозависимым [29]. –34]. Было доказано, что у детей в возрасте 4 месяцев и старше с муковисцидозом ГС безопасен [35]. Поэтому мы провели рандомизированное контролируемое исследование различных концентраций ингаляционного HS у детей, госпитализированных по поводу вирусного бронхиолита. Мы предположили, что ингаляция с HS дозозависимо сократит продолжительность пребывания в стационаре и продолжительность поддерживающей терапии.
–34]. Было доказано, что у детей в возрасте 4 месяцев и старше с муковисцидозом ГС безопасен [35]. Поэтому мы провели рандомизированное контролируемое исследование различных концентраций ингаляционного HS у детей, госпитализированных по поводу вирусного бронхиолита. Мы предположили, что ингаляция с HS дозозависимо сократит продолжительность пребывания в стационаре и продолжительность поддерживающей терапии.
Методы и материалы
Установка
Это двойное слепое рандомизированное контролируемое исследование проводилось в 11 больницах общего профиля и одном центре третичной медицины в Нидерландах. Исследование было одобрено центральным комитетом по медицинской этике Нидерландов (Голландский регистр клинических испытаний, номер: NTR 149).4) и местные комитеты по этике всех участвующих больниц. От имени каждого ребенка по крайней мере один законный опекун подписал форму информированного согласия до начала исследования.
Пациенты
Дети в возрасте 0–24 месяцев имели право на участие в исследовании, если они были госпитализированы в одну из участвующих больниц по поводу вирусного бронхиолита от легкой до тяжелой степени и имели балл по шкале Ванга ≥3 на момент поступления. Шкала клинической тяжести по Вангу состоит из четырех пунктов: частота дыхания, хрипы, ретракции и общее состояние (таблица 1) [36]. Диагноз «бронхиолит» клинически определяли по симптомам инфекции верхних дыхательных путей с хрипами, тахипноэ и одышкой [11]. Чтобы уменьшить вероятность включения детей с атопическим хрипом, все дети перед включением в исследование получали однократную ингаляцию сальбутамола 2,5 мг. Детей исключали из исследования, если оценка по шкале Ванга улучшалась не менее чем на 2 балла после ингаляции. Другими критериями исключения были гемодинамически значимые врожденные пороки сердца, хронические ранее существовавшие заболевания легких, Т-клеточный иммунодефицит, лечение кортикостероидами и предшествующие свистящие хрипы, (пищевая) аллергия или экзема.
Шкала клинической тяжести по Вангу состоит из четырех пунктов: частота дыхания, хрипы, ретракции и общее состояние (таблица 1) [36]. Диагноз «бронхиолит» клинически определяли по симптомам инфекции верхних дыхательных путей с хрипами, тахипноэ и одышкой [11]. Чтобы уменьшить вероятность включения детей с атопическим хрипом, все дети перед включением в исследование получали однократную ингаляцию сальбутамола 2,5 мг. Детей исключали из исследования, если оценка по шкале Ванга улучшалась не менее чем на 2 балла после ингаляции. Другими критериями исключения были гемодинамически значимые врожденные пороки сердца, хронические ранее существовавшие заболевания легких, Т-клеточный иммунодефицит, лечение кортикостероидами и предшествующие свистящие хрипы, (пищевая) аллергия или экзема.
Таблица 1– Система оценки клинической тяжести инфекций нижних дыхательных путей у детей раннего возраста по Вангу.
Исследуемый препарат
Исследуемый препарат для всех центров был подготовлен фармацевтом-исследователем с международной сертификацией (Sterop Pharmacobel, Брюссель, Бельгия). Для предотвращения возможной бронхиальной обструкции к каждой дозе добавляли 2,5 мг сальбутамола. Концентрации солевого раствора рассчитывали таким образом, чтобы концентрация окончательного раствора с сальбутамолом составляла 0,9%, 3% или 6% хлорида натрия, а общий объем составлял 4 мл на ингаляцию.
Для предотвращения возможной бронхиальной обструкции к каждой дозе добавляли 2,5 мг сальбутамола. Концентрации солевого раствора рассчитывали таким образом, чтобы концентрация окончательного раствора с сальбутамолом составляла 0,9%, 3% или 6% хлорида натрия, а общий объем составлял 4 мл на ингаляцию.
Все участники, лица, осуществляющие уход, и медицинский персонал не знали о составе исследуемых растворов, которые были идентичными по упаковке флаконов, цвету, запаху и другим физическим характеристикам. Флаконы использовались в течение 24 часов после вскрытия. Срок годности всех флаконов истек 31 декабря 2011 года. Код был сдан на хранение фармацевту.
Дизайн исследования
Пациенты были набраны в период с ноября 2009 г. по май 2011 г., во время сезона бронхиолита. При поступлении регистрировалась история болезни пациента, которая включала продолжительность симптомов до поступления, использование лекарств, а также атопический анамнез пациента и его семьи. Взяли мазок из носоглотки для анализа на вирусы. Если ребенок соответствовал критериям включения и было получено согласие родителей, распыление исследуемого препарата начинали в течение 12 часов после поступления.
Если ребенок соответствовал критериям включения и было получено согласие родителей, распыление исследуемого препарата начинали в течение 12 часов после поступления.
Все отобранные пациенты были случайным образом распределены в одну из двух групп вмешательства или в контрольную группу. Рандомизация проводилась по центрам и группировалась в блоки по шесть пациентов. Каждый пациент получал последовательно рандомизированный номер, соответствующий идентичным флаконам объемом 20 мл, которые содержали разные растворы хлорида натрия. Группы вмешательства получали ингаляции с 3% или 6% HS, а контрольная группа получала ингаляции с 0,9% хлоридом натрия (физиологический раствор (НС)).
Растворы распыляли каждые 8 ч при постоянном потоке кислорода 6–8 л·мин -1 через настенное отверстие в сочетании с небулайзером HOT Top Plus (Intersurgical, Уден, Нидерланды), среднемассовый аэродинамический диаметр (MMAD) 4 мкм, через плотно прилегающую лицевую маску и вводили до полного опорожнения. Небулайзеры продолжались до выписки.
Небулайзеры продолжались до выписки.
Всех детей обследовали два раза в день на основании физического осмотра, шкалы Ванга, частоты сердечных сокращений, сатурации, частоты дыхания, потребности в дополнительном кислороде и кормлении через зонд. Осмотр проводил дежурный педиатр. Перед началом исследования весь участвующий медицинский персонал был обучен тому, как оценивать пациентов и классифицировать систему оценки клинической тяжести Ванга, чтобы улучшить согласие между наблюдателями.
В соответствии с предварительно определенными критериями, дополнительный кислород был начат у младенцев при насыщении комнатным воздухом 93% или ниже в течение >10 мин или остром раскислении <85%. Это было остановлено, когда насыщение постоянно было >93%. Показанием для начала и прекращения питания через зонд было минимальное потребление, рассчитанное как 75% нормального потребления. Потеря жидкости из-за обезвоживания или диареи компенсировалась добавлением потерянной жидкости к минимальному потреблению. Дополнительные лекарства и другая поддерживающая терапия давались в соответствии с больничными инструкциями.
Дополнительные лекарства и другая поддерживающая терапия давались в соответствии с больничными инструкциями.
Все дополнительные лекарства, время и количество дополнительного кислорода и кормления через зонд, а также частота сердечных сокращений, насыщение кислородом, температура и нежелательные явления были зарегистрированы в форме истории болезни. Побочные реакции определяли как любые наблюдаемые нежелательные эффекты, независимо от того, считались они связанными с исследуемым препаратом или нет. Возможные известные побочные эффекты вдыхания ГВ включали ринорею, беспокойство, кашель и бронхиальную обструкцию [4, 34, 37].
Первичным результатом была продолжительность пребывания в стационаре, которая рассчитывалась как количество часов между первой дозой исследуемого препарата и клиническим решением о выписке. Таким образом, на первичную конечную точку не влияло дополнительное пребывание в стационаре из-за социальных или административных факторов. Критерии выписки, определенные протоколом, включали отсутствие необходимости в дополнительном кислороде, зондовом питании или внутривенных жидкостях, по словам ответственного педиатра. Вторичными результатами были переводы в педиатрическое отделение интенсивной терапии (PICU) из-за дыхательной недостаточности, необходимости и продолжительности дополнительного кислорода или кормления через зонд. Безопасность лечения оценивали по регистрации нежелательных явлений.
Вторичными результатами были переводы в педиатрическое отделение интенсивной терапии (PICU) из-за дыхательной недостаточности, необходимости и продолжительности дополнительного кислорода или кормления через зонд. Безопасность лечения оценивали по регистрации нежелательных явлений.
Статистические методы
Предыдущие исследования показали уменьшение продолжительности пребывания в стационаре с 4 до 3 дней после ингаляции 3% HS [18]. На основании этого сокращения пребывания в стационаре на 25% для текущего исследования потребовался размер выборки из 65 пациентов на группу исследования, чтобы достичь мощности 90% при значении p <0,05. Все данные были анонимно записаны, введены в электронную таблицу Excel (Microsoft Corp, Редмонд, Вашингтон) и импортированы в программное обеспечение SPSS версии 19.0 (SPSS Inc, Чикаго, Иллинойс) для анализа. Анализы проводились в соответствии с принципами «намерение лечить» и «в соответствии с протоколом». Различия между включенными и исключенными пациентами в отношении характеристик пациентов оценивались с помощью независимого t-критерия (возраст) и критерия хи-квадрат (пол и вмешательство). Все непрерывные переменные (продолжительность пребывания в больнице, часы дополнительного кислорода и кормления через зонд) были проверены на нормальность. В случае нормального распределения различия между тремя группами проверялись с помощью ANOVA, а в случае ненормального распределения использовался критерий Крускала-Уоллиса. Для категориальных переменных различия в распределении между группами вмешательства были проверены с помощью критерия хи-квадрат. Одномерные различия во времени до выписки из больницы между группами вмешательства были проверены с помощью логарифмического рангового теста.
Все непрерывные переменные (продолжительность пребывания в больнице, часы дополнительного кислорода и кормления через зонд) были проверены на нормальность. В случае нормального распределения различия между тремя группами проверялись с помощью ANOVA, а в случае ненормального распределения использовался критерий Крускала-Уоллиса. Для категориальных переменных различия в распределении между группами вмешательства были проверены с помощью критерия хи-квадрат. Одномерные различия во времени до выписки из больницы между группами вмешательства были проверены с помощью логарифмического рангового теста.
Результаты
В период с ноября 2009 г. по май 2011 г. в исследование были включены и рандомизированы 292 ранее здоровых ребенка с вирусным бронхиолитом средней и тяжелой степени (рис. 1). До включения в исследование большинство пациентов получали назальные деконгестанты: 21 — сальбутамол (в виде спейсера), 10 — парацетамол, 4 — амоксициллин, 3 — омепразол, 3 — нистатин и 1 — вальпроиновую кислоту.
Рисунок 1–
Включение пациентов в исследование и последующее наблюдение и процедуры анализа.
Два пациента были выписаны из-за быстрого клинического улучшения и, следовательно, были исключены из исследования до того, как была дана первая доза исследуемого препарата. В общей сложности 290 младенцев (средний возраст 3,4 месяца, диапазон от 10 дней до 23 месяцев) были включены в исследование и проанализированы в анализе намерения лечить. 43 (15%) пациента были исключены из анализа по протоколу, а 18 (6,2%) пациентов не завершили лечение из-за нежелательных явлений. Из них девять пациентов выбыли из-за кашля или возбуждения во время и после распыления, а девять других из-за клинического ухудшения, такого как повышенная потребность в кислороде, усилие дыхания или прогрессирующая обструкция дыхательных путей. Отзыв информированного согласия привел к исключению еще девяти (3,1%) пациентов. Тринадцать младенцев были исключены из исследования из-за отклонения от протокола. Трем пациентам (1,2%) потребовалась искусственная вентиляция легких в ОРИТ в течение болезни: у одного пациента наступило ухудшение через 5 ч после первой ингаляции 6% ГВ; клиническое состояние одного больного, рандомизированного в 6% группу, ухудшилось через 6 дней лечения и потребовало госпитализации в реанимацию; и у одного пациента, получавшего НС, при поступлении была дыхательная недостаточность, и это клиническое состояние не изменилось после приема одной дозы исследуемого препарата в ожидании перевода в отделение интенсивной терапии (рис. 1). Количество отказов (по причинам) существенно не отличалось между группами вмешательства (p = 0,47).
Трем пациентам (1,2%) потребовалась искусственная вентиляция легких в ОРИТ в течение болезни: у одного пациента наступило ухудшение через 5 ч после первой ингаляции 6% ГВ; клиническое состояние одного больного, рандомизированного в 6% группу, ухудшилось через 6 дней лечения и потребовало госпитализации в реанимацию; и у одного пациента, получавшего НС, при поступлении была дыхательная недостаточность, и это клиническое состояние не изменилось после приема одной дозы исследуемого препарата в ожидании перевода в отделение интенсивной терапии (рис. 1). Количество отказов (по причинам) существенно не отличалось между группами вмешательства (p = 0,47).
Всего 247 младенцев завершили исследование и были проанализированы в соответствии с протоколом; 84 человека получали 3% HS, 83 получали 6% HS и 80 получали NS (рис. 1). Исходные характеристики пациентов существенно не отличались между тремя группами (таблица 2). Результаты анализа намерения лечить и анализа по протоколу не различались по исходным характеристикам или по каким-либо первичным или вторичным исходам (данные не показаны). Помимо исследуемого препарата пациенты получали: назальные деконгестанты n=161, парацетамол n=30, антибиотики n=11, сальбутамол n=6, ибупрофен n=1, нистатин n=1 и ранитидин n=1. Использование назальных деконгестантов (ксилометазолин и хлорид натрия) было равномерно распределено среди исследуемых групп (данные не представлены).
Помимо исследуемого препарата пациенты получали: назальные деконгестанты n=161, парацетамол n=30, антибиотики n=11, сальбутамол n=6, ибупрофен n=1, нистатин n=1 и ранитидин n=1. Использование назальных деконгестантов (ксилометазолин и хлорид натрия) было равномерно распределено среди исследуемых групп (данные не представлены).
Таблица 2– Исходные характеристики зарегистрированных младенцев
Средняя продолжительность пребывания в стационаре составила 69 часов в группе 3% HS, 70 часов в группе 6% HS и 53 часа в группе NS (p=0,29) (таблица 3). Различия во времени до выписки между тремя группами не были статистически значимыми (p=0,26) (рис. 2).
Рисунок 2–
Процент младенцев, остающихся в больнице, отображается в зависимости от времени до выписки в соответствии с вмешательством.
Таблица 3– Первичные и вторичные результаты для трех групп вмешательства
Дополнительный кислород был необходим 50 (59,5%) младенцам в группе 3% HS, 53 (63,9%) младенцам в группе 6% HS и 51 (63,8%) младенцу в группе 0,9% NS (p=0,70). ) со средней продолжительностью 54, 54 и 40 часов соответственно (р = 0,14).
) со средней продолжительностью 54, 54 и 40 часов соответственно (р = 0,14).
Дополнительное зондовое питание потребовалось 29 (34,5%) младенцам в группе 3% HS, 31 (37,3%) младенцу в группе 6% HS и 22 (27,5%) младенцам в группе 0,9% NS (p=0,39). ), со средней продолжительностью 62, 52 и 54 ч соответственно (р=0,87) (табл. 3).
Медиана показателя Wang при выписке составила 2,0 в группе NS и 3% HS и 1,0 в группе 6% HS (p=0,53). Оценка по шкале Ванга при выписке улучшилась независимо от схемы лечения (табл. 3 и 4), без достоверных различий между группами (р=0,80).
Таблица 4– Медианная оценка Ванга через 24, 48 и 72 часа для трех групп вмешательства
Значительное количество побочных эффектов было отмечено во всех группах лечения (таблица 5). За исключением кашля, который достоверно чаще возникал в группах ГС (p=0,03), различий между группами не обнаружено. Отмены из-за нежелательных явлений не отличались между группами (p = 0,59). ). Большинство нежелательных явлений, вероятно, были связаны с основным вирусным бронхиолитом.
). Большинство нежелательных явлений, вероятно, были связаны с основным вирусным бронхиолитом.
Таблица 5– Нежелательные явления, зарегистрированные у зарегистрированных младенцев
Обсуждение
В этом двойном слепом рандомизированном многоцентровом исследовании мы сравнили 3% и 6% ГС с НС у детей, госпитализированных с вирусным бронхиолитом. Ни 3% HS, ни 6% HS не снижали продолжительность пребывания в стационаре, оценку клинической тяжести по шкале Wang при выписке, продолжительность дополнительного кислорода или зондового питания по сравнению с NS. Эти результаты противоречат результатам, опубликованным в литературе [18–22]. Объединенные результаты трех небольших исследований [18–20] продемонстрировали сокращение продолжительности госпитализации на 0,9дней в пользу группы 3% HS по сравнению с группой NS, в то время как Luo и коллеги [21, 22] обнаружили сокращение на 1,4 и 1,6 дня соответственно в своих исследованиях при легком и умеренном и умеренном тяжелый бронхиолит. Однако Аль-Ансари и др. [24] сравнил распыление 3% HS и 5% HS с NS при относительно легком бронхиолите у младенцев, находящихся в отделении краткосрочного пребывания, и не продемонстрировал влияния на продолжительность пребывания в больнице, которое он описал как влияние медицинских и социальные факторы.
Однако Аль-Ансари и др. [24] сравнил распыление 3% HS и 5% HS с NS при относительно легком бронхиолите у младенцев, находящихся в отделении краткосрочного пребывания, и не продемонстрировал влияния на продолжительность пребывания в больнице, которое он описал как влияние медицинских и социальные факторы.
Хотя критерии диагностики вирусного бронхиолита были менее четко определены в большинстве этих исследований, за исключением исследования Kuzik et al . [20], различия в исследуемых популяциях между нашим исследованием и предыдущими исследованиями вряд ли объяснят различия между различными результатами. Наша исследуемая популяция была сопоставима по возрасту, клинической тяжести, длительности заболевания до поступления и преимущественно RSV-позитивным младенцам. В дополнение к критерию исключения свистящих хрипов в анамнезе, атопических проявлений, таких как экзема или пищевая аллергия, мы старались не включать младенцев, которым может быть полезен сальбутамол. Действительно, недавнее исследование показало, что у детей с бронхиолитом оценка по шкале Ванга улучшалась значительно больше у детей с атопией, чем у детей без атопии, когда к лекарству добавляли сальбутамол [23], что поддерживает наш подход. Принимая во внимание возможные быстро реагирующие на однократную дозу сальбутамола [12], можно утверждать, что наш протокол исследования привел к исключению быстро реагирующих, что, возможно, повлияло на результаты. В общей сложности 14% всех детей, прошедших скрининг для включения, пришлось исключить из-за положительной реакции на сальбутамол. Однако, даже если бы эти младенцы были включены и случайным образом распределены по группам исследования, их число было бы слишком мало, чтобы существенно повлиять на результаты.
Действительно, недавнее исследование показало, что у детей с бронхиолитом оценка по шкале Ванга улучшалась значительно больше у детей с атопией, чем у детей без атопии, когда к лекарству добавляли сальбутамол [23], что поддерживает наш подход. Принимая во внимание возможные быстро реагирующие на однократную дозу сальбутамола [12], можно утверждать, что наш протокол исследования привел к исключению быстро реагирующих, что, возможно, повлияло на результаты. В общей сложности 14% всех детей, прошедших скрининг для включения, пришлось исключить из-за положительной реакции на сальбутамол. Однако, даже если бы эти младенцы были включены и случайным образом распределены по группам исследования, их число было бы слишком мало, чтобы существенно повлиять на результаты.
Мета-анализ показал обратную зависимость между тяжестью заболевания и эффектом распыляемого ГС [4]. Следовательно, различия в тяжести бронхиолита между изучаемыми популяциями могут объяснить разные результаты. Однако, по-видимому, это не так, поскольку на исходном уровне баллы Ванга в нашем исследовании составляли 6,2 по сравнению с 5,8 в исследовании, составляющем половину веса метаанализа [21], в то время как в других исследованиях метаанализа в анализ были включены пациенты с более высокими баллами по шкале Ванга [18–20]. Наше исследование не было предназначено для изучения подгрупп с различной тяжестью заболевания, и дальнейшие исследования должны выяснить, может ли HS быть особенно полезным в подгруппах младенцев с более тяжелым заболеванием.
Наше исследование не было предназначено для изучения подгрупп с различной тяжестью заболевания, и дальнейшие исследования должны выяснить, может ли HS быть особенно полезным в подгруппах младенцев с более тяжелым заболеванием.
Мы не можем исключить, что определенную роль сыграли различия в типах небулайзеров и частоте распыления. Мы использовали один и тот же небулайзер с MMAD 4 мкм у всех исследуемых пациентов, что приводило к отложению преимущественно в нижних дыхательных путях [38]. Потенциально может иметь значение небулайзер с меньшим MMAD и другим отложением в легких [39]. Тип небулайзера и MMAD не были описаны в других исследованиях, поэтому дальнейшее сравнение невозможно. Только в двух предыдущих исследованиях участвовали участники, которые подвергались распылению чаще, чем в нашем исследовании [20, 22]. Однако не было кинетических данных о периоде полувыведения эффекта HS, и частое распыление не рекомендуется [20]. Следовательно, маловероятно, что различия в типе распыления и частоте распыления могут объяснить наши результаты.
Большинство ранее опубликованных исследований были одноцентровыми. Возможно, на результаты повлияли такие различия, как местные привычки диагностики и лечения. Текущее исследование было многоцентровым, что, возможно, могло бы уменьшить эти факторы. Рандомизация была проведена для каждого центра и, следовательно, позволила провести анализ по каждому центру; но мы не обнаружили существенных различий между центрами.
Сильные стороны нашего исследования включают использование строгих критериев включения и исключения. Мы использовали строгое, клинически значимое определение времени выписки, на которое не влияли социальные или административные факторы [24]. Следовательно, мы ограничили продолжительность пребывания в больнице временем пребывания в больнице по медицинским показаниям. Это может объяснить относительно короткую продолжительность нашего пребывания в больнице (53, 69).и 70 ч для NS, 3% HS и 6% HS соответственно) по сравнению с 2,6–6,0 дня для 3% HS и 3,0–7,4 дня для NS в предыдущих исследованиях [18–22]. Ни в одном из этих исследований не учитывались потенциально влияющие социальные и административные факторы; в большинстве исследований использовались только клинические решения, основанные врачом.
Ни в одном из этих исследований не учитывались потенциально влияющие социальные и административные факторы; в большинстве исследований использовались только клинические решения, основанные врачом.
Возможное объяснение того, почему это исследование не обнаружило различий между группами вмешательства и контрольной группой, может заключаться в том, что НС не может быть настоящим плацебо. Тем не менее, дизайн нашего исследования не может исключить положительный эффект небулайзерной ингаляции НС у детей раннего возраста с вирусным бронхиолитом. Этот вопрос можно решить с помощью исследования не меньшей эффективности, сравнивающего NS и HS. С физиологической точки зрения адекватное количество жидкости, выстилающей дыхательные пути, имеет решающее значение для нормального функционирования мукоцилиарного клиренса дыхательных путей. Известно, что бронхиолит истощает содержание воды в жидкости, выстилающей дыхательные пути, вызывая снижение мукоцилиарного клиренса [12]. 9[13]. У пациентов с амбулаторным бронхиолитом ингаляция с большим объемом NS была столь же эффективной, как и с меньшим объемом 3% HS [40]. До сих пор это не было показано для более тяжелых заболеваний. Более ранние исследования, показавшие положительный эффект 3% HS, также проводили распыление три раза в день, что приводило к той же суммарной дозе [18, 19]., 21]. Следовательно, хотя более высокая доза общего хлорида натрия может оказывать влияние, вряд ли это объясняет различные результаты исследования. Наши выводы были подтверждены недавним исследованием, в котором сравнивали NS с 7% HS и использовали частоту ингаляций четыре раза в день, что не показало положительного эффекта HS даже при более высокой общей дозе хлорида натрия [41]. Ипек и др. [23] сравнивали эффект небулайзерных NS и HS с сальбутамолом и без него у амбулаторных пациентов с легким бронхиолитом. Во всех исследуемых группах наблюдалось значительное снижение показателя клинической тяжести без различий между группами, что позволяет предположить, что NS может иметь некоторый терапевтический эффект и у пациентов, не страдающих атопией. Это подтверждает наши выводы о том, что не было обнаружено существенных различий между использованием HS и NS у пациентов с бронхиолитом.
До сих пор это не было показано для более тяжелых заболеваний. Более ранние исследования, показавшие положительный эффект 3% HS, также проводили распыление три раза в день, что приводило к той же суммарной дозе [18, 19]., 21]. Следовательно, хотя более высокая доза общего хлорида натрия может оказывать влияние, вряд ли это объясняет различные результаты исследования. Наши выводы были подтверждены недавним исследованием, в котором сравнивали NS с 7% HS и использовали частоту ингаляций четыре раза в день, что не показало положительного эффекта HS даже при более высокой общей дозе хлорида натрия [41]. Ипек и др. [23] сравнивали эффект небулайзерных NS и HS с сальбутамолом и без него у амбулаторных пациентов с легким бронхиолитом. Во всех исследуемых группах наблюдалось значительное снижение показателя клинической тяжести без различий между группами, что позволяет предположить, что NS может иметь некоторый терапевтический эффект и у пациентов, не страдающих атопией. Это подтверждает наши выводы о том, что не было обнаружено существенных различий между использованием HS и NS у пациентов с бронхиолитом.
Хотя в текущем исследовании не наблюдалось серьезных побочных эффектов, у значительного числа детей наблюдались побочные эффекты (таблица 5), которые в значительной степени могли быть связаны с самим бронхиолитом. У 6,2% всех включенных пациентов причиной отмены были побочные эффекты. Более того, кашель был более распространенным в обеих группах HS. Это требует дальнейшего внимания, так как предыдущие исследования не включали точного описания побочных эффектов.
В заключение, мы показали, что распыление 3% HS или 6% HS не уменьшало продолжительность пребывания в стационаре, оценку клинической тяжести по шкале Wang при выписке, потребность в дополнительном кислороде или потребность в кормлении через зонд у детей в возрасте до 2 лет. лет, госпитализированных с вирусным бронхиолитом, по сравнению с применением НС. Наши результаты не подтверждают рутинное использование ГС у детей раннего возраста с бронхиолитом.
Благодарности
Авторы хотели бы поблагодарить следующих лиц, внесших вклад в исследование: Нико Олденхоф (Медицинский центр VieCuri, Венло, Нидерланды) за процедуру рандомизации; Greta Veldhuijs (Медицинский центр VieCuri, Венло, Нидерланды) за координацию работы аптеки; Bart Rottier (Университетский медицинский центр, Гронинген, Нидерланды) за промежуточный анализ; Twan Mulder (Университетский медицинский центр, Маастрихт, Нидерланды) и Brigitte van der Bruggen-Bogaarts (Медицинский центр VieCuri, Венло, Нидерланды), которые были независимыми врачами для пациентов с вопросами; Johan de Jongste (Университетский медицинский центр, Роттердам, Нидерланды) за критический обзор рукописи; и Loes Janssen (Центр VieCuri, Венло, Нидерланды) для контроля статистических расчетов.
Участвующие центры: Медицинский центр VieCuri, Венло; Медицинский центр Маастрихтского университета, Маастрихт; Медицинский центр Орбис, Ситтард; Больница Катарины, Эйндховен; Медицинский центр Максима, Вельдховен; Больница Лаврентия, Рурмонд; Больница Элькерлик, Хелмонд; Больница Рейнстейт, Арнем; Больница Маасстад, Роттердам; Больница Амфия, Бреда; Больница Тви Стеден, Тилбург; и Больница Святой Елизаветы, Тилбург, Нидерланды.
Сноски
Редакционные комментарии см. на стр. 827.
Клинические испытания: исследование зарегистрировано в Реестре клинических испытаний Нидерландов, номер NTR1494, и в Регистре клинических испытаний ЕС, EudraCT, номер 2008-003886-17.
Заявление о поддержке: Финансовая поддержка исследования была оказана за счет образовательных грантов от Schering Plow B.V. (Маарссен, Нидерланды), Nutricia (Зутермеер, Нидерланды) и Фонда Кристин Бадер из детской больницы Ирен (Арнем, Нидерланды). .
Конфликт интересов: информацию можно найти вместе с онлайн-версией этой статьи на сайте www.
 erj.ersjournals.com
erj.ersjournals.com
- Получено 11 сентября 2013 г.
- Принято 16 мая 2014 г. ↵
- Glezen WP,
- Taber LH,
- Frank AL,
- и др.
. Риск первичного заражения и повторного заражения респираторно-синцитиальным вирусом. Am J Dis Ребенок 1986; 140: 543–546.
- ↵
- Hall CB
. Респираторно-синцитиальный вирус и вирус парагриппа. N Engl J Med 2001; 344: 1917–1928.
- ↵
- Calvo C,
- Pozo F,
- García-García ML,
- и др.
. Обнаружение новых респираторных вирусов у госпитализированных детей раннего возраста с бронхиолитом: трехлетнее проспективное исследование.
 Acta Pediatr 2010; 99: 883–887.
Acta Pediatr 2010; 99: 883–887. - ↵
- Чжан Л.,
- Мендоза-Сасси Р.А.,
- Уэйнрайт С.,
- и др.
. Распыление гипертонического солевого раствора при остром бронхиолите у детей раннего возраста. Cochrane Database Syst Rev 2008; 4: CD006458.
- ↵
- Pelletier AJ,
- Mansbach JM,
- Camargo CA Jr.
. Прямые медицинские затраты на госпитализацию по поводу бронхиолита в США. Педиатрия 2006; 118: 2418–2423.
- ↵
- Fernandes RM,
- Bialy LM,
- Vandermeer B,
- и др.
. Глюкокортикоиды при остром вирусном бронхиолите у младенцев и детей раннего возраста. Cochrane Database Syst Rev 2010; 10: CD004878.
- Гадомский А.
 М.,
М., - Брауэр М.
. Бронходилататоры при бронхиолите. Cochrane Database Syst Rev 2010; 12: CD001266.
- Гадомский А.
- Хартлинг Л.,
- Бялы Л.М.,
- Вандермеер Б.,
- и др.
. Эпинефрин при бронхиолите. Cochrane Database Syst Rev 2011; 6: CD003123.
- Boogaard R,
- Hulsmann AR,
- van Veen L,
- и др.
. Рекомбинантная дезоксирибонуклеаза человека у детей раннего возраста с респираторно-синцитиальным вирусным бронхиолитом. Сундук 2007; 131: 788–795.
- ↵
- Сперлинг Г.К.,
- Фонсека К.,
- Дауст Дж.,
- и др.
. Антибиотики при бронхиолите у детей. Cochrane Database Syst Rev 2007; 1: CD005189.

- ↵
Диагностика и лечение бронхиолита. Педиатрия 2006; 118: 1774–1793.
- ↵
- Мандельберг А,
- Амирав И
. Гипертонический раствор или нормальный физиологический раствор большого объема при вирусном бронхиолите: механизмы и обоснование. Pediatr Pulmonol 2010; 45: 36–40.
- ↵
- Суд Н.,
- Беннет В.Д.,
- Земан К.,
- и др.
. Увеличение концентрации вдыхаемого солевого раствора с амилоридом или без него: влияние на мукоцилиарный клиренс у здоровых людей. Am J Respir Crit Care Med 2003; 167: 158–163.
- Tomooka LT,
- Murphy C,
- Davidson TM
. Клиническое исследование и обзор литературы по промыванию носа. Ларингоскоп 2000; 110: 1189–1193.

- Кинг М,
- и др.
. Реология муковисцидозной мокроты после лечения in vitro гипертоническим раствором отдельно и в комбинации с рекомбинантной дезоксирибонуклеазой человека I. Am J Respir Crit Care Med 1997; 156: 173–177.
- ↵
- Pavia D,
- Thomson ML,
- Clarke SW
. Усиление клиренса секрета из легких человека после введения гипертонического солевого аэрозоля. Am Rev Respir Dis 1978; 117: 199–203.
- ↵
- Уиллс П.Дж.,
- Холл Р.Л.,
- Чан В.,
- и др.
. Хлорид натрия увеличивает ресничную транспортабельность муковисцидозной и бронхоэктатической мокроты на обедненной слизью трахее крупного рогатого скота. J Clin Invest 1997; 99: 9–13.
- ↵
- Мандельберг А.
 ,
, - Таль Г.,
- Витцлинг М.,
- и др.
. Небулайзерная терапия 3% гипертоническим раствором у госпитализированных детей с вирусным бронхиолитом. Сундук 2003 г.; 123: 481–487.
- Мандельберг А.
- ↵
- Тал Г,
- Цезарь К,
- Орон А,
- и др.
. Лечение гипертоническим раствором/адреналином госпитализированных младенцев с вирусным бронхиолитом сокращает время госпитализации: 2-летний опыт. Isr Med Assoc J 2006; 8: 169–173.
- ↵
- Кузик Б.А.,
- Аль-Кади С.А.,
- Кент С.,
- и др.
. Распыление гипертонического раствора в лечении вирусного бронхиолита у детей раннего возраста. J Pediatr 2007; 151 ;266–270: 270.e1.
- ↵
- Ло Зи,
- Лю Э,
- Луо Дж,
- и др.

. Небулайзерная терапия гипертоническим солевым раствором/сальбутамолом у госпитализированных детей с бронхиолитом легкой и средней степени тяжести. Pediatr Int 2010; 52: 199–202.
- ↵
- Луо З.,
- Фу З.,
- Лю Э,
- и др.
. Небулайзерная терапия гипертоническим раствором у госпитализированных детей с вирусным бронхиолитом средней и тяжелой степени тяжести. Clin Microbiol Infect 2011; 17: 1829–1833.
- ↵
- Ипек ИО,
- Ялчин ЕС,
- Сезер Р.Г.,
- и др.
. Эффективность распыляемого сальбутамола, гипертонического раствора и комбинации сальбутамола/гипертонического раствора при бронхиолите средней тяжести. Pulm Pharmacol Ther 2011; 24: 633–637.
- ↵
- Аль-Ансари К.
 ,
, - Сакран М.,
- Дэвидсон Б.Л.,
- и др.
. Распыляемый 5% или 3% гипертонический или 0,9% физиологический раствор для лечения острого бронхиолита у детей раннего возраста. J Pediatr 2010; 157: 630–634.e1.
- Аль-Ансари К.
- ↵
- Кузик Б.А.,
- Флавин М.П.,
- Кент С.,
- и др.
. Влияние вдыхания гипертонического раствора на частоту госпитализаций у детей с вирусным бронхиолитом: рандомизированное исследование. CJEM 2010; 12: 477–484.
- ↵
- Вильянуэва П.,
- Стэндиш Дж.,
- Дуглас К.,
- и др.
. Эффективность гипертонического распыляемого физиологического раствора при бронхиолите: необходимы улучшенные показатели результатов. J Pediatr 2011; 159: 353.
- Моравец Д.
 ,
, - Чеа Э.,
- Бартон Р.,
- и др.
. Полезен ли ингаляционный гипертонический раствор в качестве дополнительного лечения острого бронхиолита у младенцев и детей в возрасте до 24 месяцев? J Paediatr Child Health 2011; 47: 922–926.
- Моравец Д.
- ↵
- Эбер Э
. Лечение острого вирусного бронхиолита. Открытый микробиол 2011; 5: с. 159–164.
- ↵
- Элкинс М.Р.,
- Робинсон М.,
- Роуз Б.Р.,
- и др.
. Контролируемое исследование длительной ингаляции гипертонического солевого раствора у пациентов с муковисцидозом. N Engl J Med 2006; 354: 229–240.
- Eng PA,
- Morton J,
- Douglass JA,
- и др.
.
 Краткосрочная эффективность ультразвукового распыления гипертонического раствора при муковисцидозе. Pediatr Pulmonol 1996; 21: 77–83.
Краткосрочная эффективность ультразвукового распыления гипертонического раствора при муковисцидозе. Pediatr Pulmonol 1996; 21: 77–83. - Робинсон М.,
- Давискас Э.,
- Эберл С.,
- и др.
. Влияние вдыхаемого маннитола на клиренс бронхиальной слизи у пациентов с муковисцидозом: экспериментальное исследование. Eur Respir J 1999; 14: 678–685.
- Робинсон М.,
- Хемминг А.Л.,
- Регнис Дж.А.,
- и др.
. Влияние увеличения дозы гипертонического раствора на мукоцилиарный клиренс у больных муковисцидозом. Грудная клетка 1997; 52: 900–903.
- Суббарао П.,
- Балковец С.,
- Соломон М.,
- и др.
. Пилотное исследование безопасности и переносимости ингаляционного гипертонического раствора у детей раннего возраста с муковисцидозом.
 Pediatr Pulmonol 2007; 42: 471–476.
Pediatr Pulmonol 2007; 42: 471–476. - ↵
- Wark P,
- McDonald VM
. Распыление гипертонического раствора при муковисцидозе. Cochrane Database Syst Rev 2009; 2: CD001506.
- ↵
- Розенфельд М.,
- Ратьен Ф.,
- Брумбек Л.,
- и др.
. Ингаляционный гипертонический раствор у младенцев и детей младше 6 лет с муковисцидозом: рандомизированное контролируемое исследование ISIS. ЯМА 2012; 307: 2269–2277.
- ↵
- Wang EE,
- Milner RA,
- Navas L,
- и др.
. Согласие наблюдателя на респираторные признаки и оксиметрию у младенцев, госпитализированных с инфекциями нижних дыхательных путей. Am Rev Respir Dis 1992; 145: 106–109.
- ↵
- Ральстон С.
 ,
, - Хилл В.,
- Мартинес М.
. Распыляемый гипертонический раствор без дополнительных бронходилататоров для детей с бронхиолитом. Педиатрия 2010; 126: е520–е525.
- Ральстон С.
- ↵
- Рубин Б.К.,
- Финк Дж.Б.
. Аэрозольтерапия для детей. Respir Care Clin N Am 2001; 7 ;175–213: т.
- ↵
- Амирав И.,
- Баланов И.,
- Горенберг М.,
- и др.
7 9. Распределение аэрозолей β-агонистов при респираторно-синцитиальном вирусном бронхиолите у детей раннего возраста. J Nucl Med 2002; 43: 487–491.
- ↵
- Анил А.Б.,
- Анил М.,
- Саглам А.Б.,
- и др.
. Один только физиологический раствор большого объема так же эффективен, как распыленный сальбутамол-физиологический раствор, адреналин-физиологический раствор и 3%-й физиологический раствор при легком бронхиолите.
 Pediatr Pulmonol 2010; 45: 41–47.
Pediatr Pulmonol 2010; 45: 41–47. - ↵
- Джейкобс Д.Д.,
- Фостер М.,
- Ван Дж.,
- и др.
. 7% гипертонический раствор при остром бронхиолите: рандомизированное контролируемое исследование. Педиатрия 2014; 133: е8–е13.
- У вашего ребенка приступ астмы
- Используйте это руководство, только если врач сообщил вам, что у вашего ребенка астма
- Симптомы приступа астмы: затрудненное дыхание.
- Свистящее дыхание — классический симптом. Свистящие хрипы – это пронзительные свистящие или мурлыкающие звуки. Лучше всего это слышно, когда ребенок выдыхает.
- Диагноз астмы требует повторяющихся приступов свистящего дыхания.
 Диагноз редко ставится в возрасте до 1 года.
Диагноз редко ставится в возрасте до 1 года. - Инфекции , влияющие на дыхание (например, простуда или грипп)
- Пыльца (деревья, трава и сорняки)
- Животные (например, кошки или кролики)
- Табачный дым
- Раздражающие вещества (такие как смог, автомобильные выхлопы, пары ментола, сараи, грязный подвал)
- Пищевая аллергия (серьезная). Приступы астмы, вызванные пищевой аллергией, могут быть опасными для жизни (анафилаксия). Например, орехи или рыба.
- Легкая: Нет одышки в покое. Легкие рыдания при ходьбе. Может нормально разговаривать. Говорит предложениями. Может лежать ровно. Хрипы не выслушиваются или слабые. (Зеленая зона: пиковый расход 80-100% от нормального расхода)
- Умеренная: СОБ в покое.
 Говорит фразами. Хочет сидеть (не может лечь ровно). Слышны хрипы. Присутствуют ретракции (ребра втягиваются при каждом вдохе). (Желтая зона: пиковая скорость потока 50-80% от нормальной скорости)
Говорит фразами. Хочет сидеть (не может лечь ровно). Слышны хрипы. Присутствуют ретракции (ребра втягиваются при каждом вдохе). (Желтая зона: пиковая скорость потока 50-80% от нормальной скорости) - Тяжелая: Тяжелая СОБ в покое. Говорит отдельными словами. Пытаясь дышать. Хрипы могут быть громкими. Редко хрипы отсутствуют из-за плохого движения воздуха. Ретракции могут быть серьезными. (Красная зона: пиковый расход менее 50 % от нормального расхода)
- Пикфлоуметр: пикфлоуметр измеряет пиковую скорость потока (PFR). Он говорит нам, насколько хорошо человек может удалять воздух из легких. PFR можно использовать у детей в возрасте 6 лет и старше.
- Поговорите со своим подростком об опасностях вейпинга.
- Вейпинг может вызвать серьезное повреждение легких. Он может стать постоянным.
- Вейпинг может даже привести к смерти (50 в США в 2019 году).
- Табак для электронных сигарет также вызывает никотиновую зависимость.

- По этим причинам в США разрешено приобретать продукты для вейпинга в возрасте 21 года.
- Поощряйте подростка не начинать курить вейпы или отказаться от них.
- Предупреждение: растворы для вейпинга, приготовленные в домашних условиях или купленные на улице, наиболее опасны.
- Свистящее дыхание и опасная для жизни аллергическая реакция на подобное вещество в прошлом0020
- Серьезные проблемы с дыханием (борьба за каждый вдох, едва может говорить или плакать)
- Потеря сознания (обморок)
- Губы или лицо синюшные, когда нет кашля
- Вы считаете, что у вашего ребенка угрожающая жизни неотложная помощь
- Губы или лицо приобрели синеватый оттенок во время кашля
- PEFR составляет 50–80% от нормального значения после использования небулайзера или ингалятора (желтая зона)
- Хрипы не исчезли через 20 минут после использования небулайзера или ингалятора
- Дыхание намного быстрее, чем обычно
- Непрекращающийся кашель, не уменьшающийся после использования небулайзера или ингалятора
- Сильная боль в груди
- Необходимость использовать лекарство от астмы (неб или ингалятор) чаще, чем каждые 4 часа 40° C)
- Ваш ребенок выглядит или ведет себя очень больным
- Вы считаете, что ваш ребенок нуждается в осмотре, и проблема неотложная ингаляторы
- Боль в пазухах (не просто заложенность носа)
- Лихорадка длится более 3 дней
- Лихорадка возвращается после того, как ее нет более 24 часов
- Вы думаете, что ваш ребенок нуждается в осмотре, но проблема не является срочной
- Не иметь письменного плана действий при астме от своего врача
- Пользоваться ингалятором, но не иметь прокладки
- Пропускать более 1 дня занятий в месяц из-за астмы
- Астма ограничивает физические упражнения или занятия спортом
- Приступы астмы пробуждают ребенка ото сна
- Используйте более 1 ингалятора в месяц
- Отсутствие осмотра на астму более 1 года
- У вас есть другие вопросы или проблемы
- Легкая астма Attack
- Бельвю
- Эверетт
- Федеральный путь
- Сиэтл
- Что нужно знать об астме:
- Более 10% детей болеют астмой.
- Астма у вашего ребенка может обостриться в любое время.
- Когда вы находитесь вне дома, всегда берите с собой лекарства для вашего ребенка.
- Чем раньше вы начнете лечение, тем быстрее ваш ребенок почувствует себя лучше.
- Вот несколько советов по уходу, которые должны помочь.
- Быстродействующее лекарство от астмы:
- Быстродействующее лекарство для вашего ребенка — альбутерол или ксопенекс.

- Начинайте лечение при первых признаках хрипов, одышки или сильного кашля.
- Вводить с помощью ингалятора со спейсером (по 2 вдоха каждый раз) или использовать специальный аппарат.
- Повторяйте каждые 4 часа, если у вашего ребенка есть какие-либо симптомы астмы.
- Никогда не давайте его чаще, чем через 4 часа, не посоветовавшись с врачом вашего ребенка.
- Кашель. Лучшее «лекарство от кашля» для ребенка с астмой — это всегда лекарство от астмы. Внимание: не используйте средства от кашля. Если ребенку больше 6 лет, от щекотливого кашля могут помочь леденцы от кашля.
- Внимание: если ингалятор не использовался более 7 дней, заправьте его. Дважды испытайте распыление в воздухе, прежде чем использовать его для лечения. Также сделайте это, если он новый.
- Принимайте лекарство до тех пор, пока ваш ребенок не перестанет хрипеть или кашлять в течение 48 часов.
- Распорка. Всегда используйте ингаляторы со спейсером. В легкие попадет вдвое больше лекарства.

- Быстродействующее лекарство для вашего ребенка — альбутерол или ксопенекс.
- Контролирующее лекарство от астмы:
- Возможно, вашему ребенку посоветовали использовать контролирующее лекарство. Например, ингаляционный стероид.
- Он предназначен для предотвращения атак и должен использоваться ежедневно.
- Во время приступов астмы продолжайте давать это лекарство ребенку в соответствии с предписаниями.
- Лекарство от аллергии при сенной лихорадке:
- При признаках назальной аллергии (сенной лихорадке) можно дать лекарство от аллергии. Причина: плохой контроль носовой аллергии усугубляет астму.
- Жидкости — Предложите больше:
- Постарайтесь, чтобы ваш ребенок пил много жидкости.
- Цель: не допускать обезвоживания вашего ребенка.
- Причина: разжижает мокроту в легких. Тогда легче откашляться.
- Увлажнитель:
- Если воздух в вашем доме сухой, используйте увлажнитель.
 Причина: сухой воздух усиливает кашель.
Причина: сухой воздух усиливает кашель.
- Если воздух в вашем доме сухой, используйте увлажнитель.
- Избегайте табачного дыма:
- Табачный дым усугубляет астму.
- Не позволяйте никому курить рядом с вашим ребенком.
- Избегать или удалять триггеры:
- Душ для удаления пыльцы или других аллергенов с тела и волос.
- Избегайте известных причин приступов астмы (таких как дым или кошки).
- Во время приступов уменьшите физические нагрузки или занятия спортом, если это усугубляет астму у вашего ребенка.
- Чего ожидать:
- Если лечение начать рано, большинство приступов астмы быстро купируются.
- Все хрипы должны исчезнуть к 5 дню.
- Ингалятор со спейсером: как использовать
- Шаг 1. Хорошо встряхните ингалятор. Затем прикрепите его к распорке (удерживающей камере).
- Шаг 2. Полностью выдохните и опорожните легкие.
- Шаг 3.
 Сомкните губы и зубы вокруг мундштука-спейсера.
Сомкните губы и зубы вокруг мундштука-спейсера. - Шаг 4. Нажмите на ингалятор. Это поместит одну затяжку лекарства в прокладку.
- Шаг 5. Медленно вдыхайте, пока легкие не наполнятся.
- Шаг 6. Задержите глубокий вдох на 10 секунд. Позвольте лекарству работать глубоко в легких.
- Если ваш врач заказал 2 или более ингаляций, подождите 1 минуту. Затем повторите шаги 1-6.
- Дозированный ингалятор (ДИ): как использовать без спейсера (если у вас его нет)
- Шаг 1. Хорошо встряхните ингалятор.
- Шаг 2. Полностью выдохните и опорожните легкие.
- Шаг 3. Сомкните губы и зубы вокруг мундштука ингалятора.
- Шаг 4. Нажмите на ингалятор, чтобы сделать затяжку. Сделайте это, как только ваш ребенок начнет дышать.
- Шаг 5. Медленно вдыхайте, пока легкие не наполнятся.
- Шаг 6. Задержите глубокий вдох на 10 секунд. Позвольте лекарству работать глубоко в легких.
- Если ваш врач заказал 2 или более ингаляций, подождите 1 минуту.
 Затем повторите шаги 1-6.
Затем повторите шаги 1-6. - Попросите у своего врача распорку, если у вас ее нет. Это поможет отправить больше лекарства в легкие.
- Детям старшего возраста, которым не нравится спейсер, можно прописать устройство с сухим порошком альбутерола.
- Домашний небулайзер: как использовать:
- Небулайзер превращает жидкое лекарство (медицинское) в мелкодисперсный туман. Мелкий туман может занести лекарство глубоко в легкие. Это называется лечением небулайзером (neb).
- Шаг 1. Приготовьте лекарство. Сначала вымойте руки водой с мылом. Для предварительно смешанных флаконов с однократной дозой просто добавьте один флакон в чашку-держатель neb. Для многодозовых флаконов необходимо выполнить смешивание. Сначала добавьте нужное количество физиологического раствора в чашку для набрызга. Затем тщательно отмерьте и добавьте в физиологический раствор нужное количество лекарства.
- Шаг 2. Подсоедините небулайзер к трубке воздушного компрессора.
 Воздушный компрессор работает от электричества. Портативные работают от аккумулятора. Компрессоры создают струю воздуха, превращающую лекарство в мелкодисперсный туман.
Воздушный компрессор работает от электричества. Портативные работают от аккумулятора. Компрессоры создают струю воздуха, превращающую лекарство в мелкодисперсный туман. - Шаг 3. Включите воздушный компрессор. Он начнет создавать мелкий туман, который нужен вашему ребенку.
- Шаг 4 для детей старшего возраста. Поместите мундштук между зубами вашего ребенка и закройте его губами. Попросите ребенка дышать медленно и глубоко. Попросите ребенка задерживать глубокий вдох на 10 секунд раз в минуту.
- Шаг 4 для детей младшего возраста. Если ваш ребенок отказывается от мундштука, используйте маску для лица. Он должен закрывать нос и рот. Он должен плотно прилегать.
- Шаг 5. Продолжайте лечение, пока не закончится лекарство. Если лекарство прилипает к стенке чашки, немного встряхните его. Среднее лечение neb занимает 10 минут.
- Шаг 6. После каждой обработки разбирайте небулайзер. Промойте и очистите его, как указано. Причина: он не может производить туман, если он забит.

- Предупреждение: строго следуйте инструкциям вашего врача. Используйте точное количество лекарства, которое прописал ваш врач. Не проводите лечение neb чаще, чем каждые 4 часа.
- Позвоните своему врачу, если:
- Возникли проблемы с дыханием
- Быстродействующее лекарство от астмы (капельница или ингалятор) требуется чаще, чем каждые 4 часа
- Хрипы длятся более 24 часов0 900 Ваш ребенок должен думать быть замеченным
- Вашему ребенку становится хуже
Посмотреть резюме
ПредыдущийСледующий
Наверх
Приступ астмы
Это симптом вашего ребенка?
Симптомы астмы
Причины (триггеры) приступов астмы
Шкала приступов астмы
Вейпинг и повреждение легких
Когда звонить по поводу приступа астмы
Звонить 911 сейчас
Позвоните Врач или обратитесь за медицинской помощью
Свяжитесь с врачом В рабочее время
Самостоятельный уход на дому
Центры неотложной медицинской помощи детей в Сиэтле
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу при приступе астмы
И помните, обращайтесь к своему врачу, если у вашего ребенка разовьется какой-либо из симптомов «Позвоните своему врачу».
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, берете на себя полную ответственность за то, как вы решите его использовать.
Последняя проверка: 19.09.2022
Последняя проверка: 13.01.2022
Copyright 2000-2022. ООО «Педиатрические рекомендации Шмитта».
ООО «Педиатрические рекомендации Шмитта».
Распылитель для детей: 6 забавных опций Doctors Love
Каждый редакционный продукт выбирается независимо, хотя мы можем получить компенсацию или партнерскую комиссию, если вы купите что-то по нашим ссылкам. Рейтинги и цены точны, а товары есть в наличии на момент публикации.
Если у вашего ребенка проблемы с дыханием из-за астмы или любого другого заболевания, детский небулайзер может оказаться именно тем, что ему нужно.
Небулайзеры, одобренные детьми и родителями
Для родителя нет ничего хуже, чем видеть своего ребенка в любой форме дискомфорта, особенно если это связано с затрудненным дыханием. Но это то, с чем регулярно приходится сталкиваться родителям примерно 6,1 миллиона детей в возрасте до 18 лет, страдающих детской астмой.
Свистящее дыхание, кашель и затрудненное дыхание — все это симптомы заболевания. И хотя существует множество вариантов лечения, одним из наиболее эффективных является использование небулайзера. Это альтернатива ингалятору для введения респираторных препаратов в дыхательные пути.
Это альтернатива ингалятору для введения респираторных препаратов в дыхательные пути.
Вот что нужно искать в небулайзере для детей. Плюс лучшие из тех, что рекомендуют аллергологи.
Что такое небулайзер?
Небулайзер — это устройство, которое доставляет жидкие лекарства в виде тумана. Люди, использующие небулайзер, вдыхают лекарство непосредственно в дыхательные пути, а не через пищеварительную систему или кровоток, объясняет Сара Вашингтон, доктор медицинских наук, педиатр и врач неотложной помощи в Уайт-Плейнс, Нью-Йорк.
По ее словам, он лечит хрипы, астму, круп, муковисцидоз и анафилаксию (при необходимости), а также лечит застойные явления с помощью распыления солевого раствора.
Этот вид приема лекарств особенно полезен для детей, страдающих астмой, так как заболевание поражает нижнюю часть дыхательной области, где мелкие дыхательные пути в легких, называемые спазмированными или узкими и заполненными слизью бронхиолами, вызывают затруднение дыхания, отмечает доктор Вашингтон.
«Поскольку дыхание становится более затрудненным, ретракция (т. е. использование вспомогательных мышц шеи, ребер и брюшного пресса для облегчения дыхания) приветствуется, когда вы видите, как эти мышцы втягиваются внутрь во время вдоха», — добавляет она.
Как работают небулайзеры?
Части небулайзера включают воздушный компрессор, небольшой контейнер для жидкого лекарства и трубку, которая соединяет воздушный компрессор с контейнером с лекарством, по словам Карлы М. Уорд, доктора медицинских наук, аллерголога из Института астмы и аллергии. .
«Контейнер с лекарством прикрепляется к маске или мундштуку, который помещается на лицо или в рот, и сжатый воздух проходит через трубку и превращает жидкое лекарство в туман», — объясняет она.
«Пациент будет дышать регулярно с надетым мундштуком, пока лекарство не закончится, сеансы лечения обычно длятся от пяти до 15 минут».
Кому будет больше всего полезен небулайзер?
Небулайзеры могут быть полезны в различных обстоятельствах, но особенно они полезны для маленьких детей.
«Дети хуже переносят другие способы введения лекарств от астмы, такие как ингаляторы, или недостаточно координируются для этого», — объясняет Уитни Касарес, доктор медицинских наук, педиатр из Портленда, штат Орегон, и автор Схема работающей мамы: победить в воспитании детей, не потеряв себя .
«Небулайзеры позволяют ребенку пассивно вдыхать лекарство, направляя его прямо в легкие», — говорит она.
И хотя младенцам и детям ясельного возраста часто не нравится носить на лице небулайзерную маску, тем не менее, это эффективный метод доставки лекарств.
(На что похоже астма?)
На что обращать внимание при выборе небулайзера для детей
Несмотря на то, что механических различий между небулайзерами для взрослых и детей нет, необходимо помнить о некоторых вещах, если вы покупаете небулайзер для детей. Ваш ребенок.
Страховое покрытие
Доктор Вашингтон рекомендует проверить, покрывает ли ваша медицинская страховка небулайзер.
«Если у вас нет страховки, небулайзеры могут стоить от 50 до 300 долларов, — говорит она. Вам нужен эффективный, но не опустошающий кошелек.
Эффективность
«Качественный небулайзер может доставить лекарство в дыхательные пути самым прямым образом за относительно короткое время», — говорит д-р Касарес.
«Когда у вашего ребенка серьезный приступ астмы, вам нужно, чтобы лекарство было доставлено как можно быстрее». Попробуйте эти советы по здоровому дыханию.
Портативность
Если вы планируете брать небулайзер с собой из дома, будь то по делам или в отпуске, портативность может оказаться полезной.
«Повышенная простота упаковки для путешествий увеличивает вероятность того, что спасательные лекарства, такие как альбутерол, могут быть доставлены в любой момент, а не ждать дома, в школе или в медицинском учреждении», — объясняет доктор Вашингтон.
«Портативные небулайзеры особенно полезны в поездках в отпуск».
Уровень шума
«Иногда приступы астмы возникают в неподходящее время, или медицинский работник рекомендует постоянно использовать небулайзер в течение дня или двух, чтобы предотвратить ухудшение симптомов», — говорит доктор Касарес.
«Если вам нужно использовать небулайзер, пока другие члены семьи спят, вам понадобится бесшумная модель».
Подходит для детей
Чем более привлекательным для ребенка является небулайзер, тем больше вероятность того, что он будет им пользоваться.
«Некоторые небулайзеры выглядят как животные или автомобили, чтобы быть более привлекательными для детей и помочь сделать машину менее страшной», — говорит доктор Вашингтон.
(Вот как связаны астма и аллергия.)
Лучшие небулайзеры для детей
Если вы ищете лучший небулайзер для своего ребенка, рассмотрите эти бренды, рекомендованные экспертами. И если вам нужно руководство, вот как использовать небулайзер.
через philips.com
Компрессионная небулайзерная система Sami the Seal
Купить сейчас
Просто взглянув на этот небулайзер Philips, легко понять, что делает его удобным для детей. Доктор Уорд рекомендует его своим пациентам из-за простоты использования и детской привлекательности.
Утяжеленный компрессор выполнен в форме счастливого тюленя, Сами, а маска выполнена в виде черепахи, Такер — две забавные особенности, которые нравятся большинству детей.
Размер удобен для использования дома или в путешествии, а небулайзер работает с большинством назначенных респираторных препаратов.
через justnebulizers.com
Детский небулайзер Drive Medical Penguin
Купить сейчас
Благодаря забавному дизайну в виде пингвина этот педиатрический небулайзер от Just Nebulizers более удобен для маленьких детей, и это одна из причин, по которой доктор Уорд любит рекомендовать его своим пациентам.
У него есть потайная крышка фильтра и отверстие для выпуска воздуха, которые большинство детей даже не заметят — все, на что они будут смотреть, это улыбающийся друг-пингвин перед ними.
Родители оценят простоту использования и удобный дорожный футляр в виде иглу.
via pari.com
Детская аэрозольная система доставки Pari VIOS
Купить сейчас
Этот зеленый небулайзер Pari выглядит намного интереснее, чем некоторые стандартные медицинские небулайзеры, представленные на рынке.
«Он легкий, весит всего три фунта, быстрый и эффективный, имеет мощный двигатель и быстрое время обработки», — отмечает доктор Уорд, добавляя, что ее пациенты ценят забавную педиатрическую аэрозольную маску для лица Fish II, которая приходит вместе с ним.
Это правильный способ использования ингалятора.
via pari.com
Портативная аэрозольная система Pari Trek S
Купить сейчас
Благодаря короткому времени лечения и весу всего в один фунт доктор Уорд любит рекомендовать этот небулайзер Pari родителям пациентов, которые любят часто путешествовать или часто оказываются в дороге.
«У него есть домашние и автомобильные адаптеры питания; перезаряжаемая батарея также является опцией, которая может пригодиться для длинных или коротких поездок», — говорит она.
(Попробуйте эти упражнения, чтобы укрепить легкие.)
через amazon.com
Портативный компрессорный небулайзер MGLIFMLY
Купить сейчас
Хотя этот небулайзер MGLIFMLY не разработан специально для детей, он поставляется с двумя масками как в маленьком, так и в обычном. Так что это удобно для детей и взрослых.
Это струйный небулайзер, что означает, что он использует сжатый воздух для распыления лекарств, отмечает Сьюзан Шуваль, доктор медицинских наук, заведующая отделением детской аллергии/иммунологии в детской больнице Стоуни-Брук.
Он питается от батареи через USB-кабель и имеет идеальный размер для путешествий, весит всего восемь унций.
через педиатрический медицинский снабжение.

 Использовать Пульмикорт, Декасан.
Использовать Пульмикорт, Декасан.

 Растительное средство, снимающее воспаление, отек. Обладает небольшим антибактериальным действием. Устраняет воспаление в носовых пазухах. Используют для детей от 2 лет. Его разводят соотношении 1 мл препарата на 2 мл физраствора. Применяют 2 раза в сутки. Для детей от 6 лет разведение 1:2, применяют 2 раза в сутки. Для взрослых разведение 1:1, применяется в 3 раз в сутки.
Растительное средство, снимающее воспаление, отек. Обладает небольшим антибактериальным действием. Устраняет воспаление в носовых пазухах. Используют для детей от 2 лет. Его разводят соотношении 1 мл препарата на 2 мл физраствора. Применяют 2 раза в сутки. Для детей от 6 лет разведение 1:2, применяют 2 раза в сутки. Для взрослых разведение 1:1, применяется в 3 раз в сутки.
 Как заправить ингалятор физраствором: жидкость помещается в контейнер и плотно закручивается крышкой, подсоединяются трубочки и маска.
Как заправить ингалятор физраствором: жидкость помещается в контейнер и плотно закручивается крышкой, подсоединяются трубочки и маска.
 Для получения необходимой жидкости 10 мл препарата разводят 50 мл физраствора. Для детей используют концентрацию 2 мл 2 раза в сутки, взрослым можно использовать 4мл 4 раз в сутки.
Для получения необходимой жидкости 10 мл препарата разводят 50 мл физраствора. Для детей используют концентрацию 2 мл 2 раза в сутки, взрослым можно использовать 4мл 4 раз в сутки.